Dott. Vincenzo Carbone
Dott.ssa Grazia Natale
Premesse.
Il recupero o la sostituzione di un incisivo centrale superiore rappresentano per l’odontoiatra e la sua equipe una vera impresa. L’area di interesse è la più alta sfida di ripristino estetico e l’elemento in esame è il co-protagonista di questa sede insieme al controlaterale. La sfida è tutta qui: l’esatta riproduzione di un modello che è costantemente a confronto con il nostro prodotto.
La parola chiave in tutte le riabilitazioni, tanto più in quelle di rilevanza estetica, è senz’altro la biomimesi; solo il rispetto dei principi biologici, meccanici e funzionali sarà in grado di garantire successo estetico al nostro operato e viceversa, anche a lungo termine.
Restituire un sorriso significa oggi non limitarsi ad analizzare e riprodurre la sola estetica dentale ma allargare il nostro quadro d’osservazione per ripristinare anche quella gengivale ed eseguire una riabilitazione integrata nella bocca, nel viso e più ampiamente in un individuo dotato di una sua peculiare personalità e di proprie abitudini. Traslando tali principi generali al campo della chirurgia implantare, appare chiaro che la sola strada percorribile oggi è quella dell’implantologia protesicamente guidata secondo i principi del piano di trattamento razionale inteso come studio approfondito e integrato del caso in esame attraverso l’ analisi dei rischi locali e generali e la discussione in equipe delle problematiche resesi evidenti. Tale protocollo, promosso da numerosi autori e sostenuto dal nostro gruppo di studio, farà automaticamente emergere la procedura chirurgica più razionale e adeguata alla risoluzione del caso.
L’obbiettivo é quello di estrapolare dai dati clinici e strumentali il maggior numero di informazioni, attraverso lo studio diagnostico delle immagini fotografiche, delle impronte e dalle indagini radiografiche, perfezionando lo studioe del caso attraverso l’utilizzo di software di pianificazione, al fine di scegliere tra le diverse possibilità la tecnica chirurgica più predicibile e con il minor rischio a breve e a lungo termine.
La chiave di volta del piano di cura appare quindi essere la messa a punto di un protocollo operativo volto a definire in modo chiaro un piano di trattamento razionale che si articola attraverso i seguenti punti:
- Raccolta dei dati clinici e anamnestici.
- Studio del caso: valutazione dei rischi e classificazione dei difetti in esame.
- Analisi delle tecniche chirurgiche e dei rischi connessi al caso.
- L’ipotesi del piano di trattamento razionale
- La discussione attraverso il blog, del piano di trattamento ipotizzato.
1. RACCOLTA DEI DATI CLINICI E ANAMNESTICI
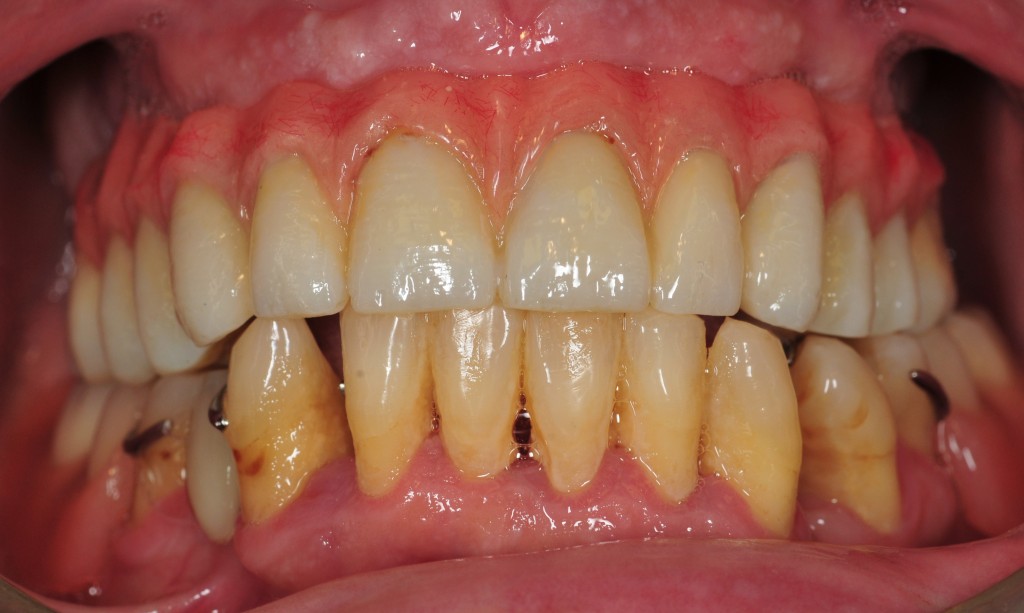
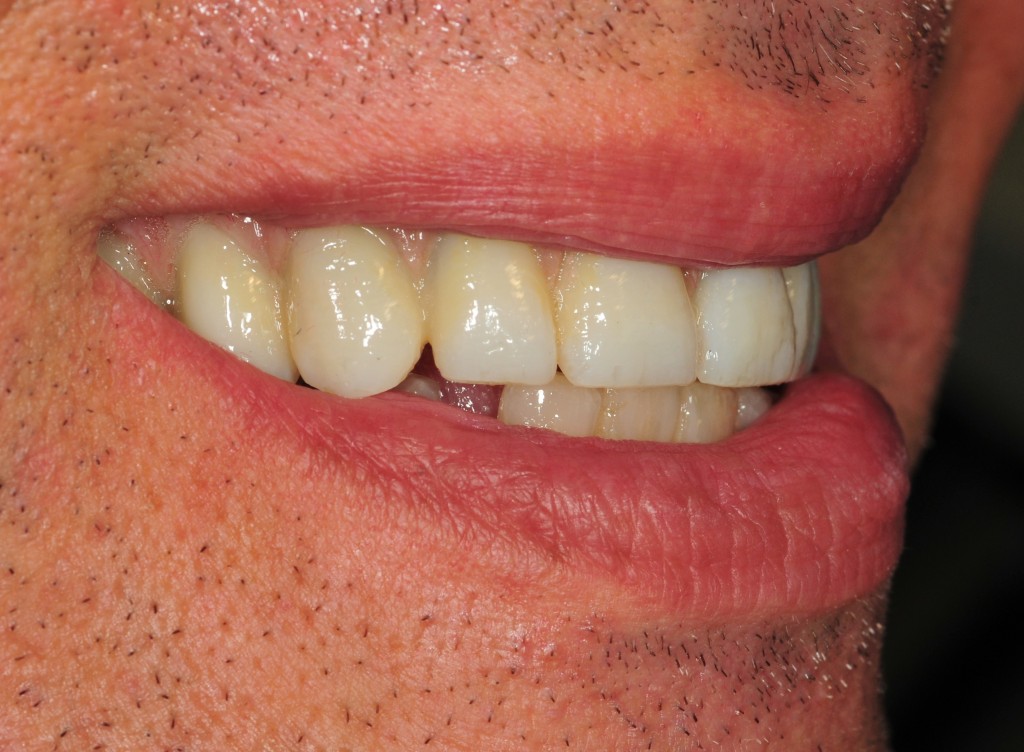
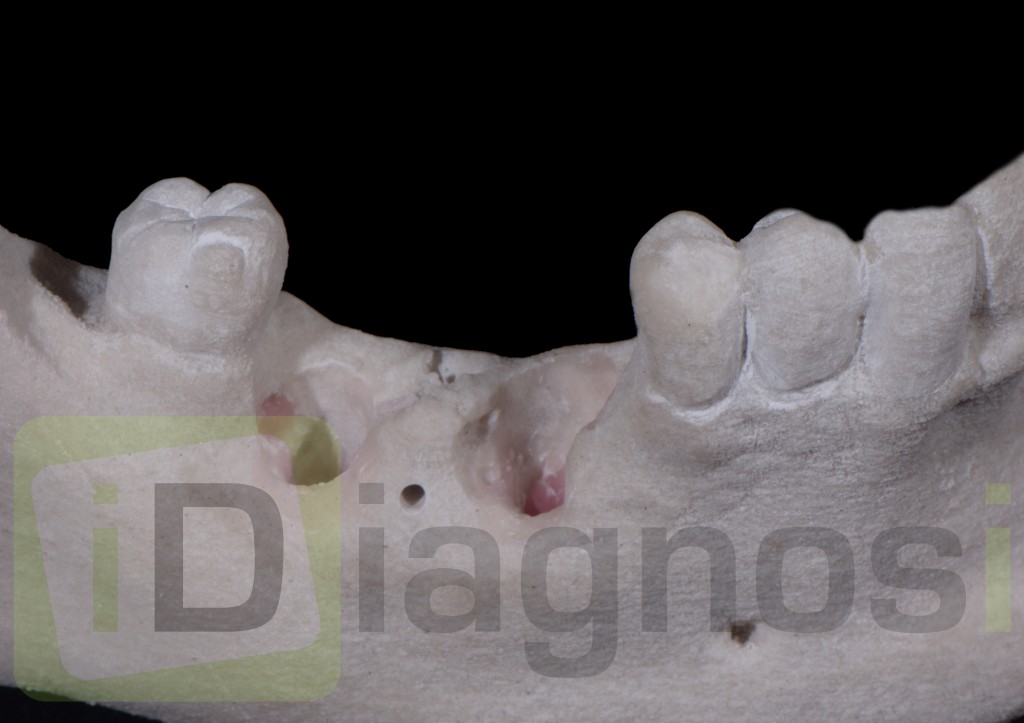
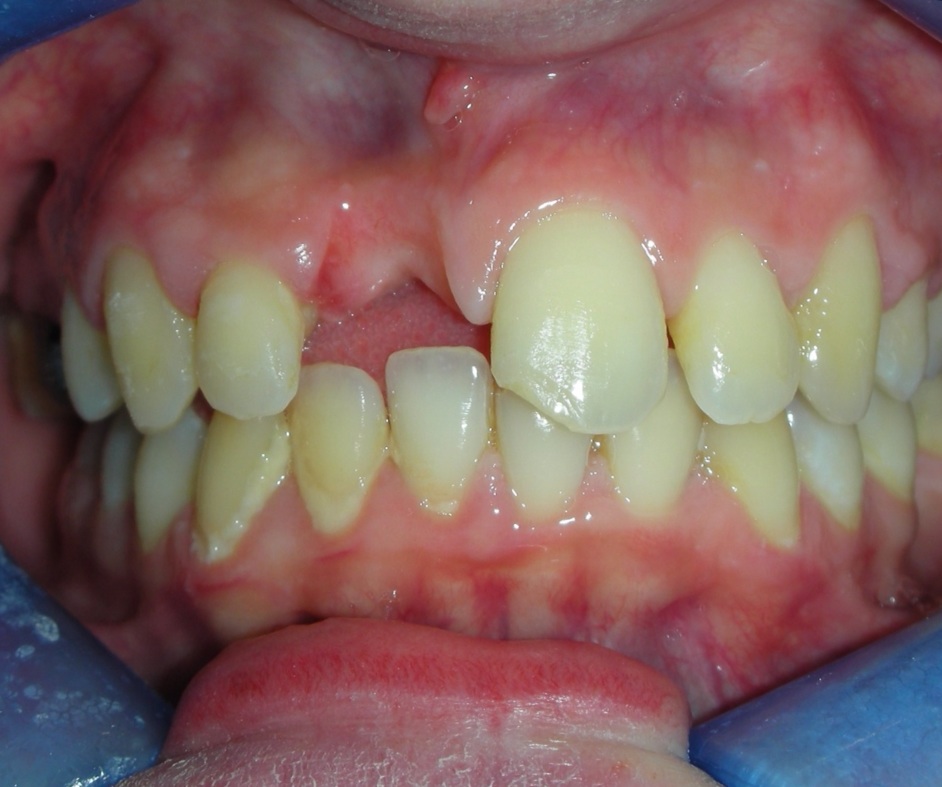
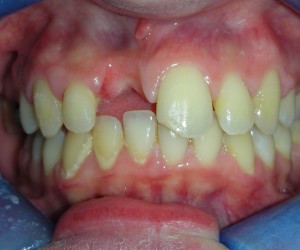
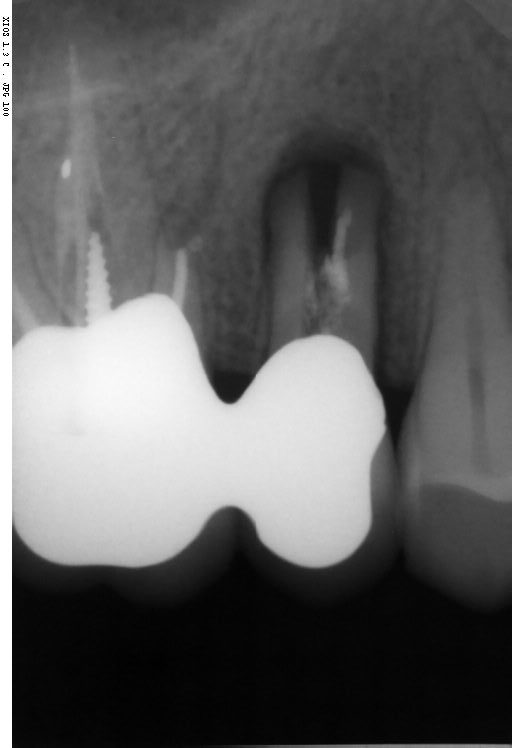
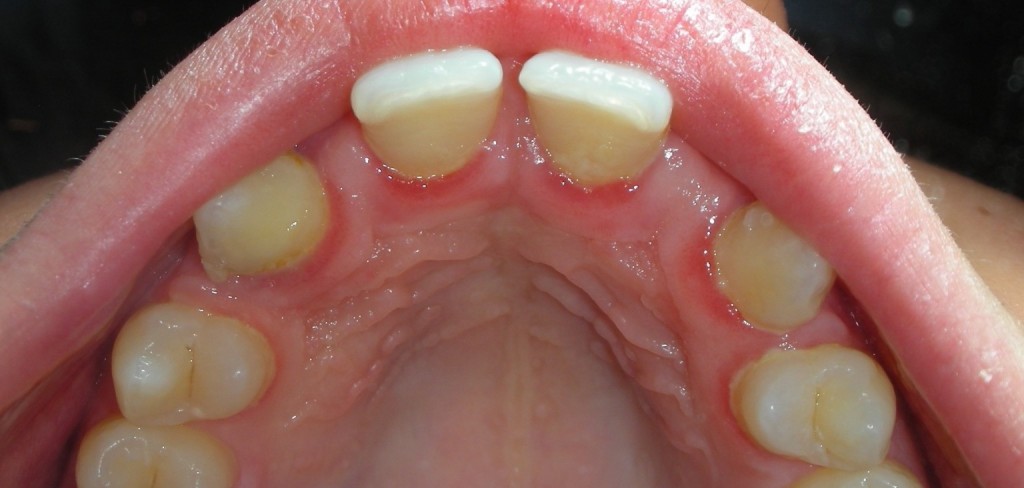
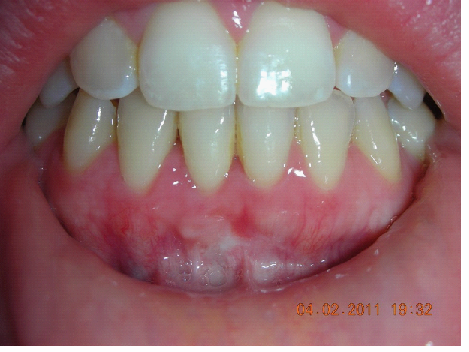
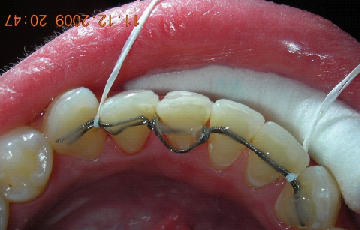
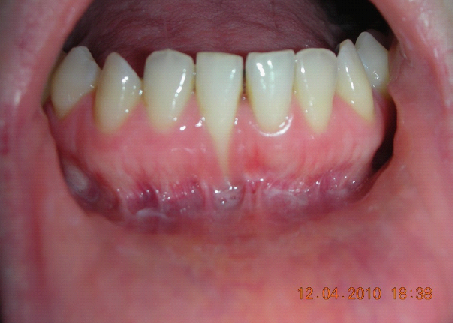
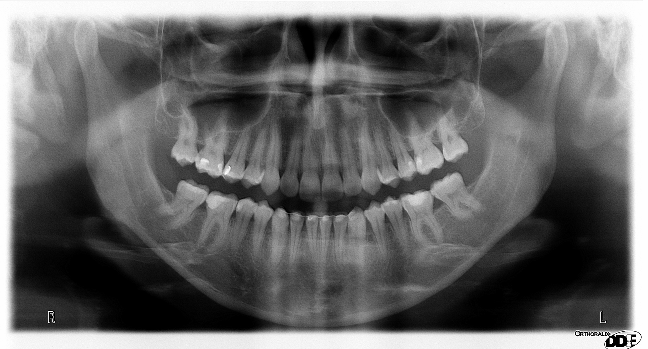
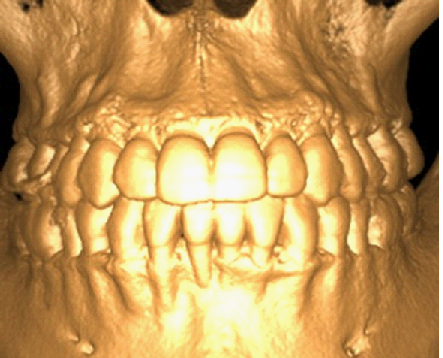
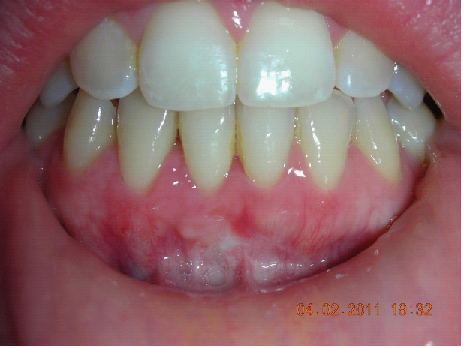
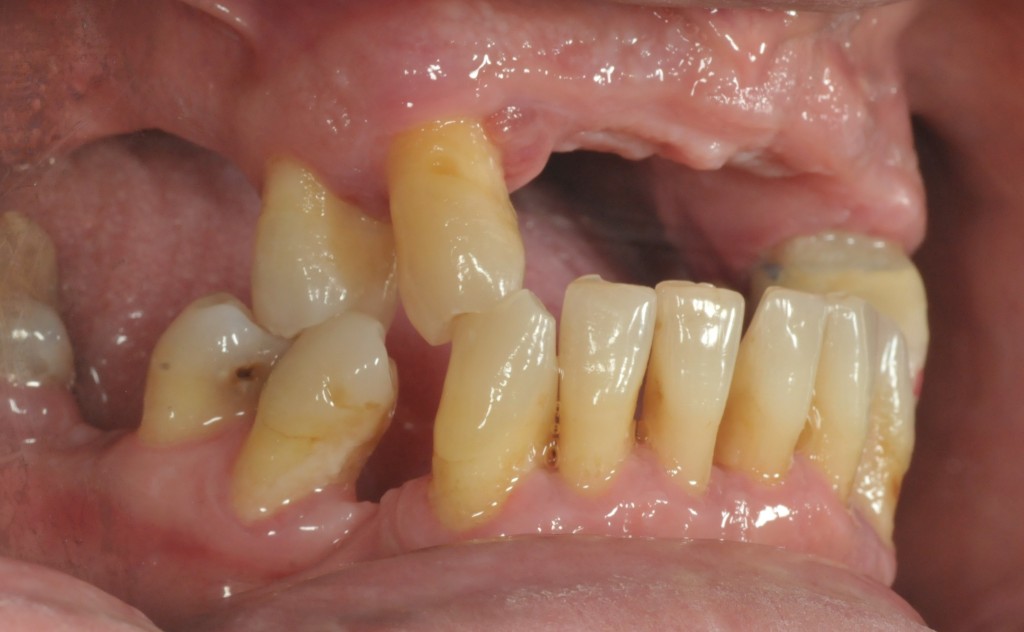
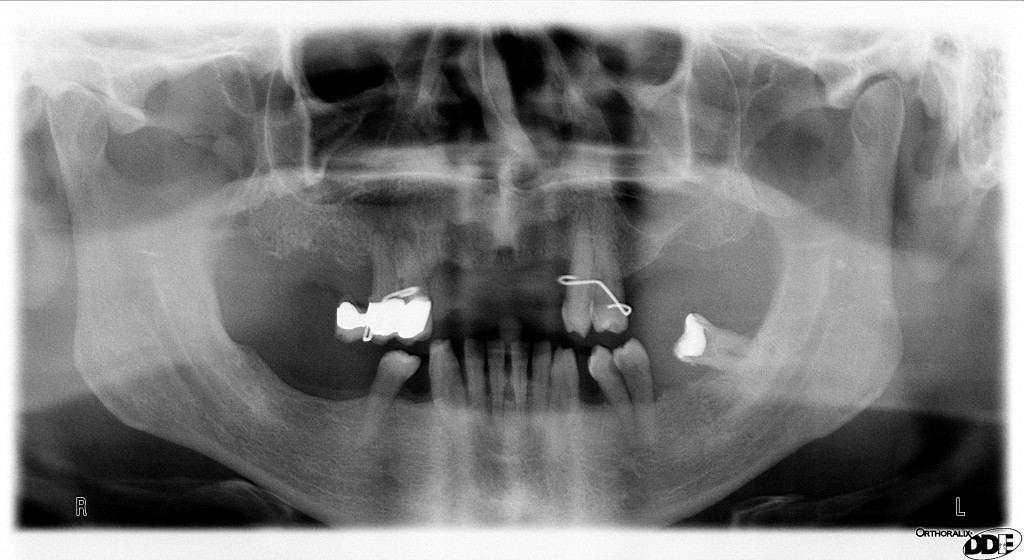
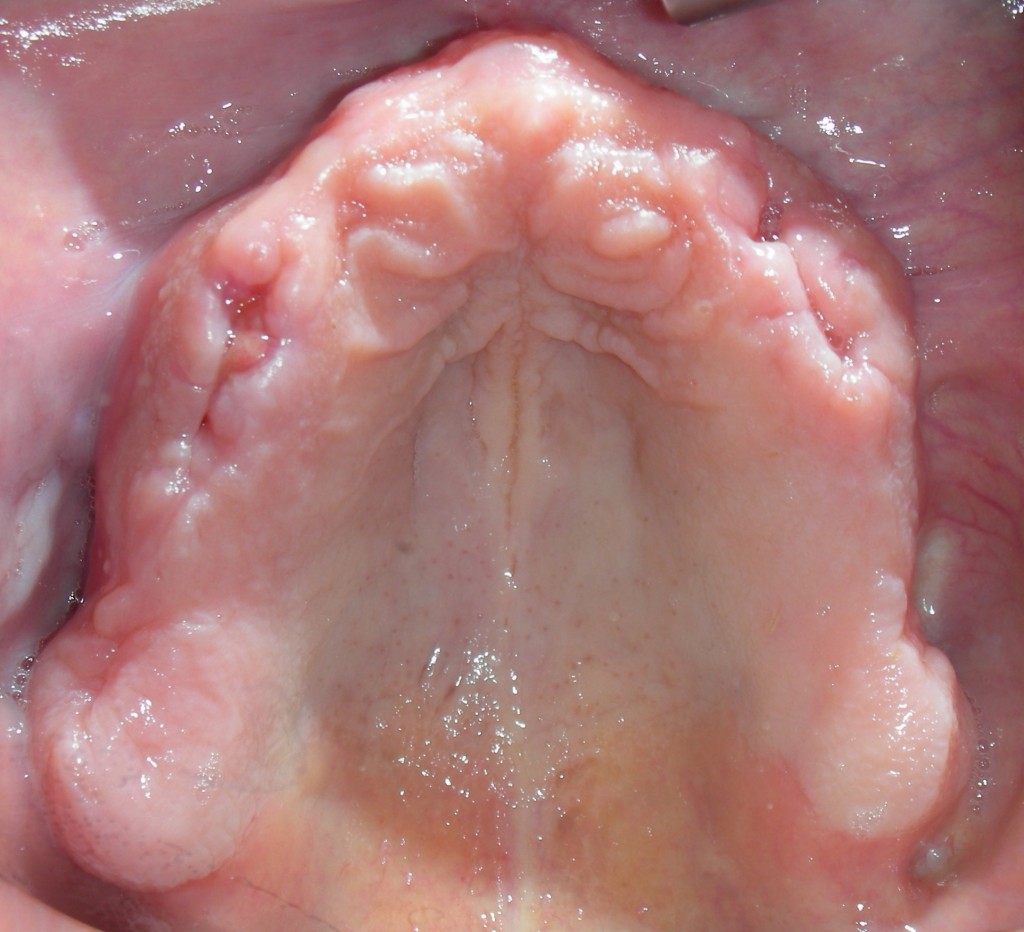
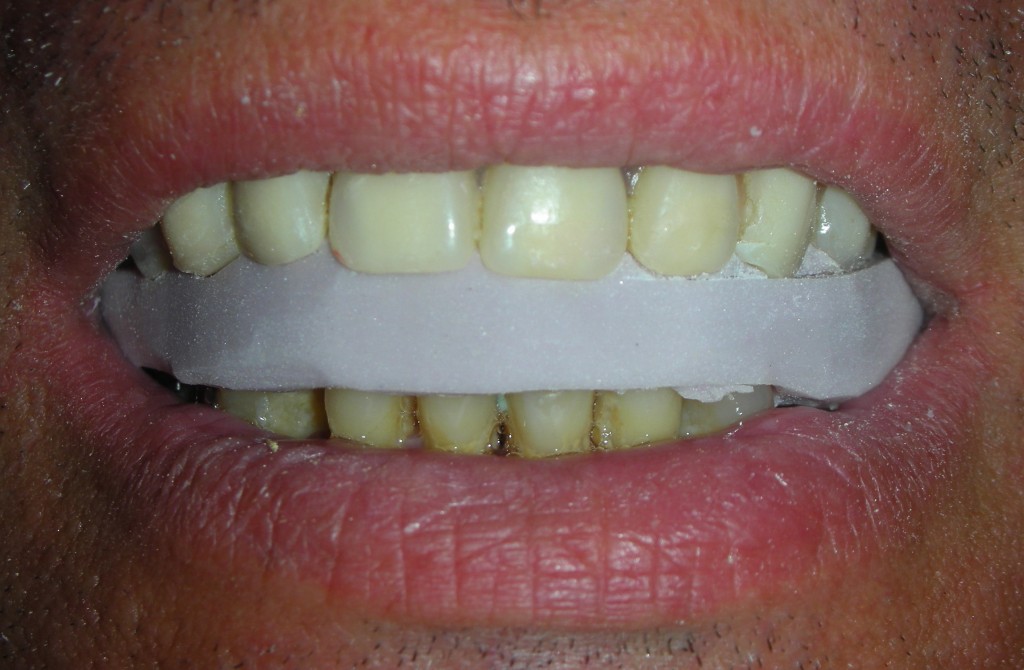
E’ giunta alla nostra osservazione una giovane paziente di anni 25, in buone condizioni di salute generale, che riferiva assenza di farmaco-allergie con profilo di rischio medico generico da noi classificato come ASA 1. La paziente raccontava d’aver subito un incidente, circa 2 anni fa, che le aveva causato l’avulsione immediata traumatica dell’elemento 1.1. Fig 1.1
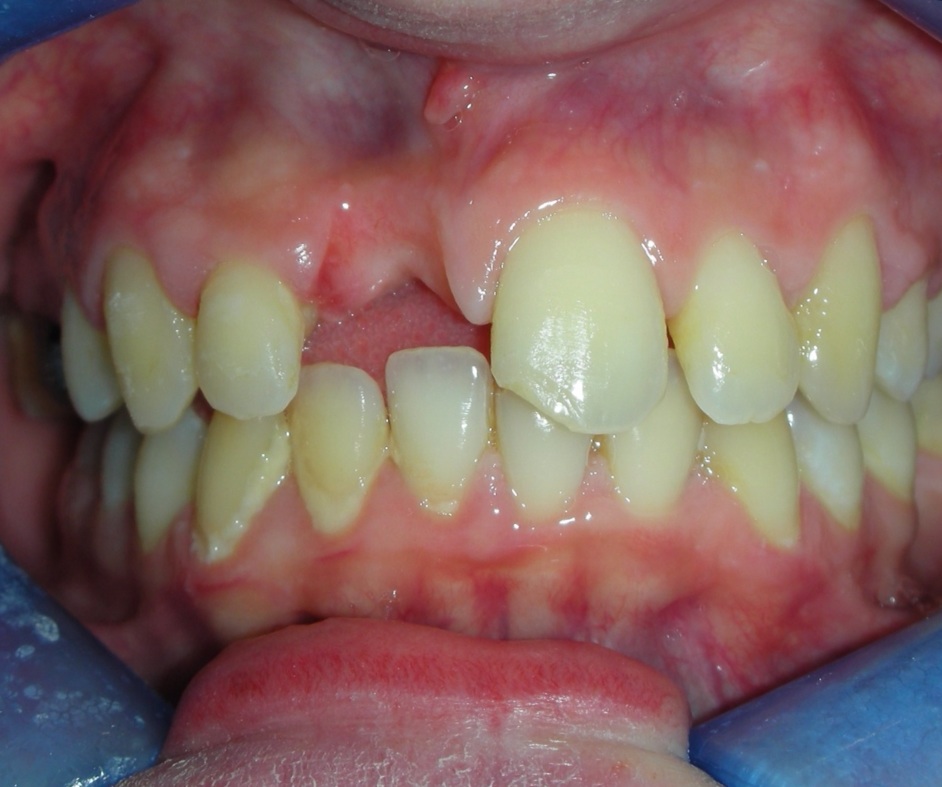
fig1.1
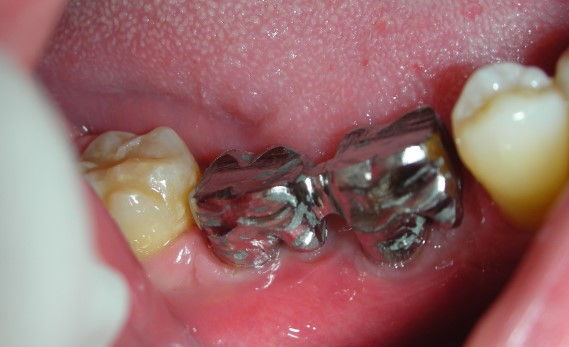
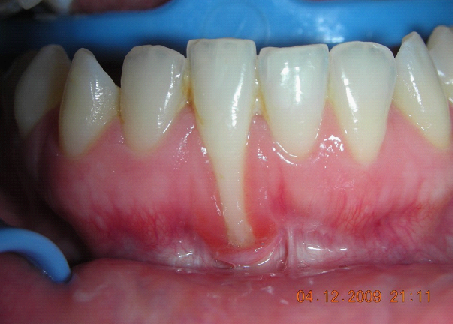
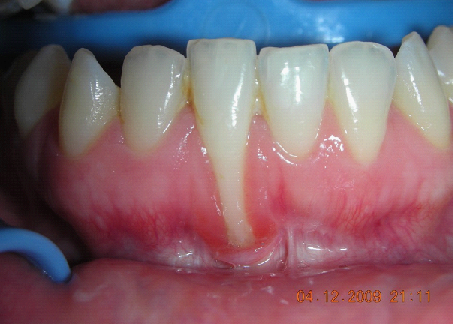
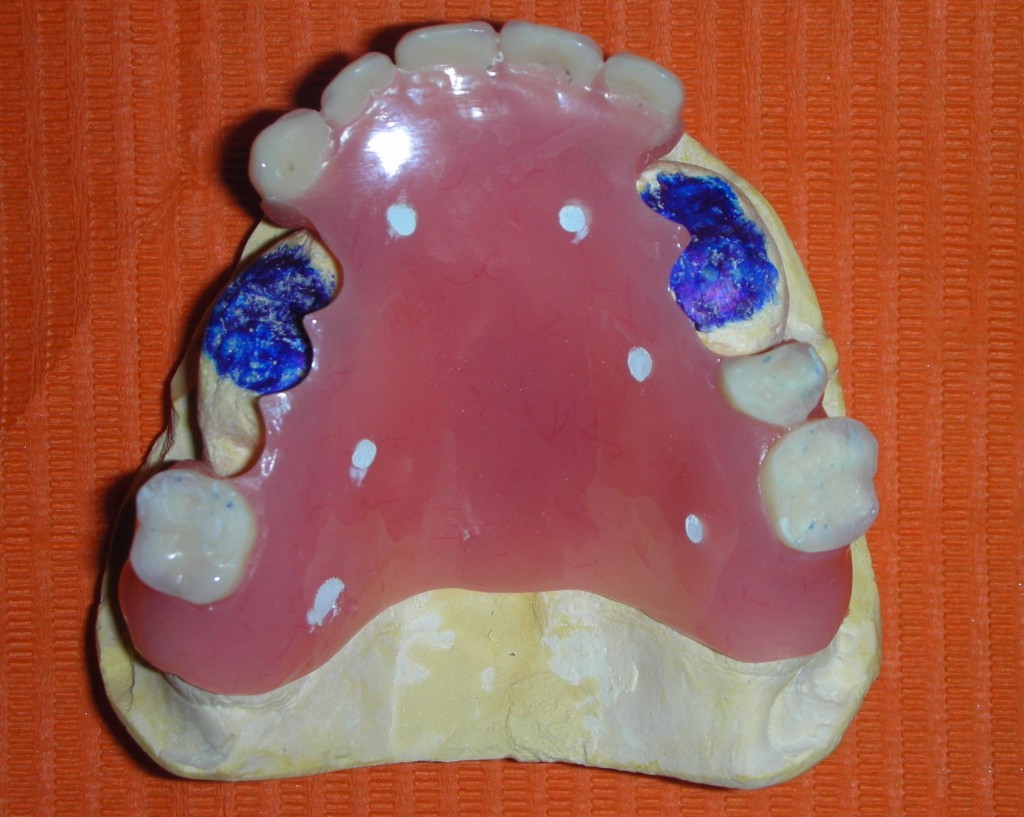
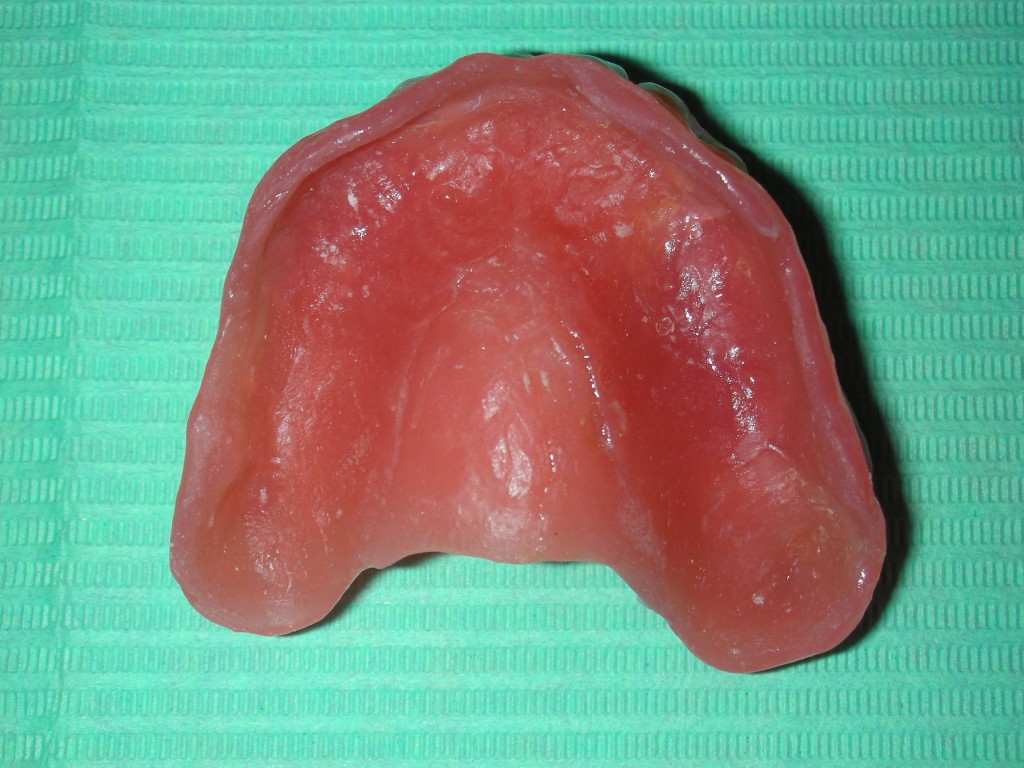
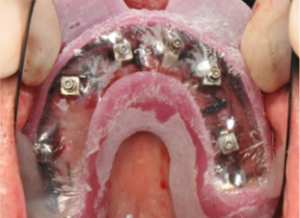
La paziente fu riabilitata nell’immediato con una protesi parziale rimovibile che non la soddisfa né dal punto di vista funzionale né estetico e che è inoltre causa di una dolorosa infiammazione gengivale localizzata ma persistente.
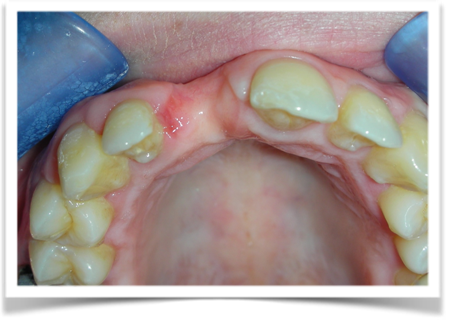
Fig1.2
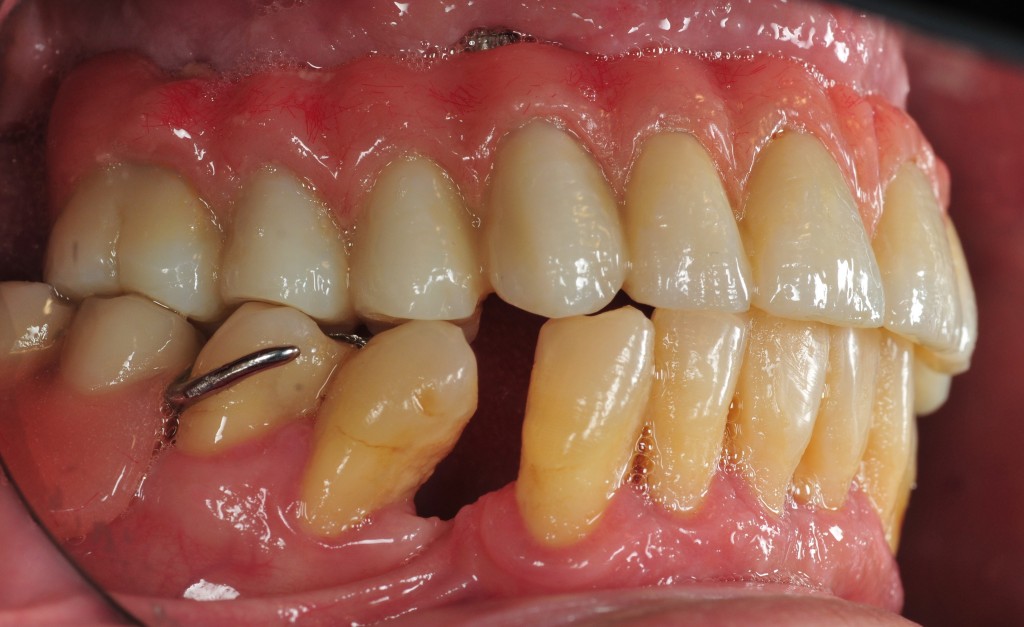
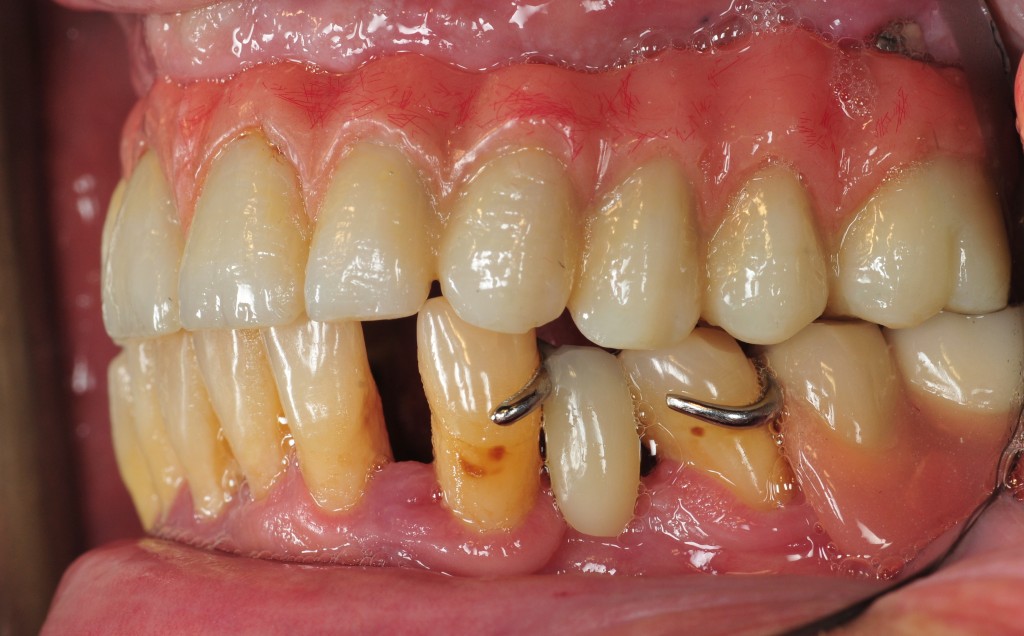
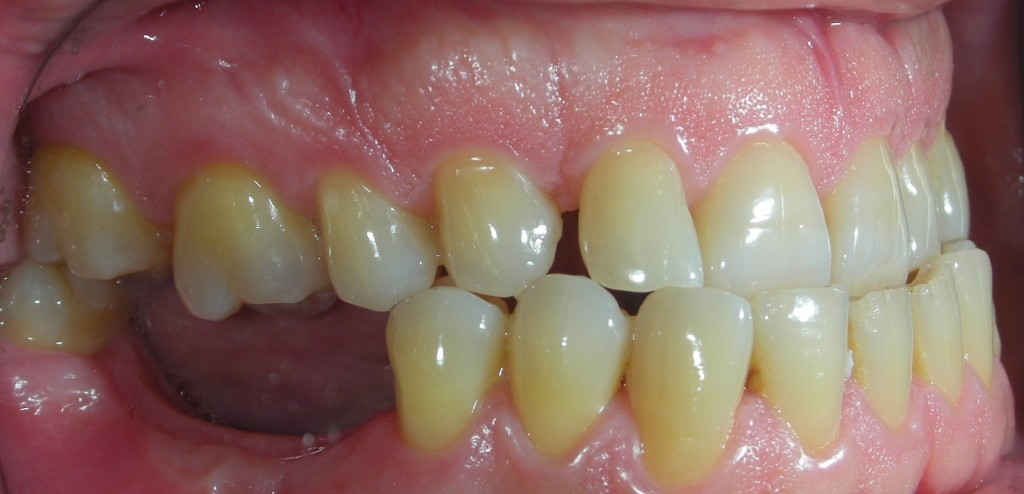
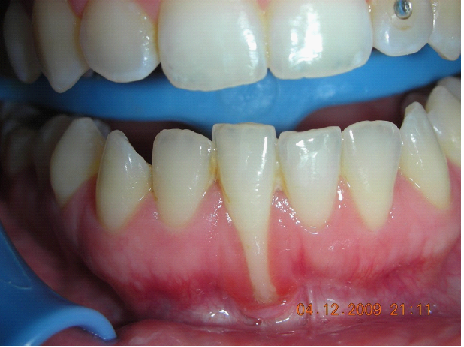
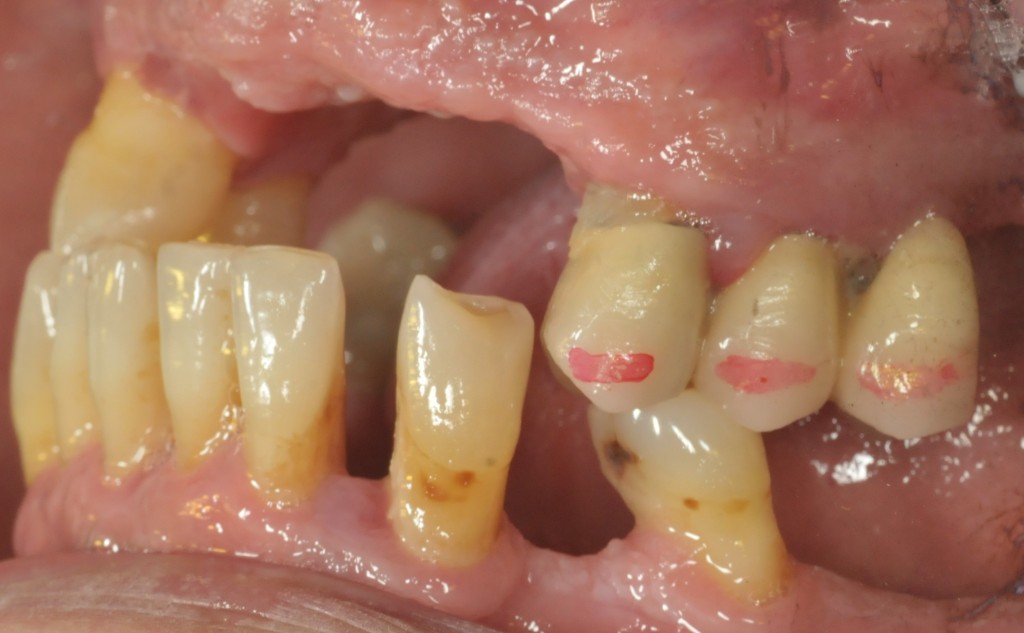
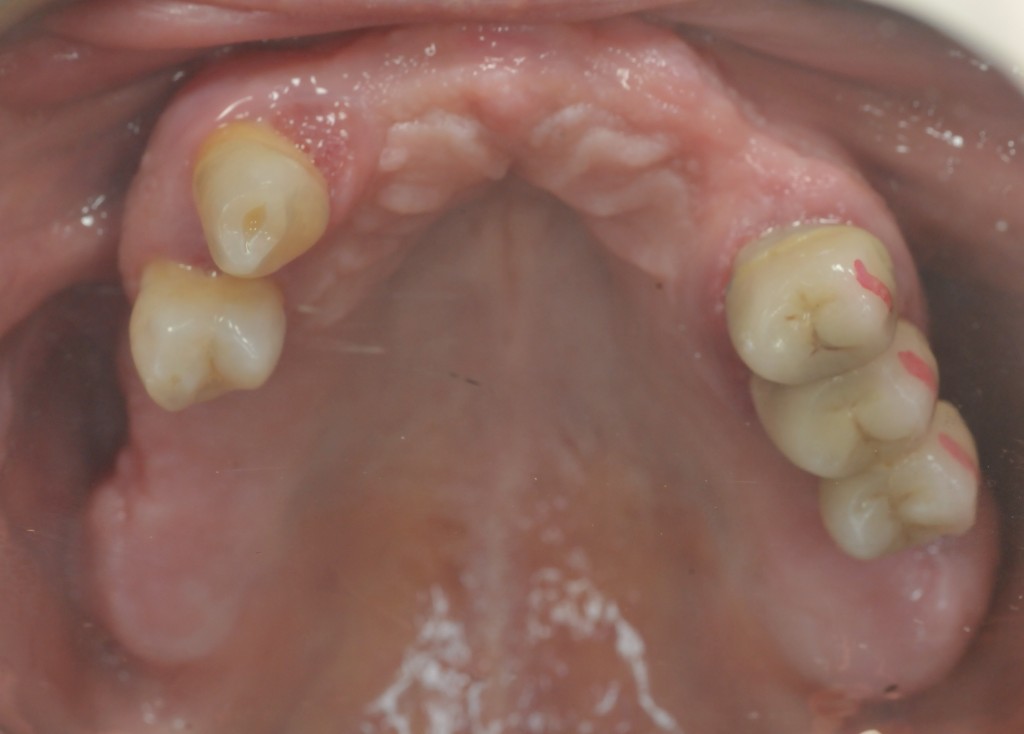
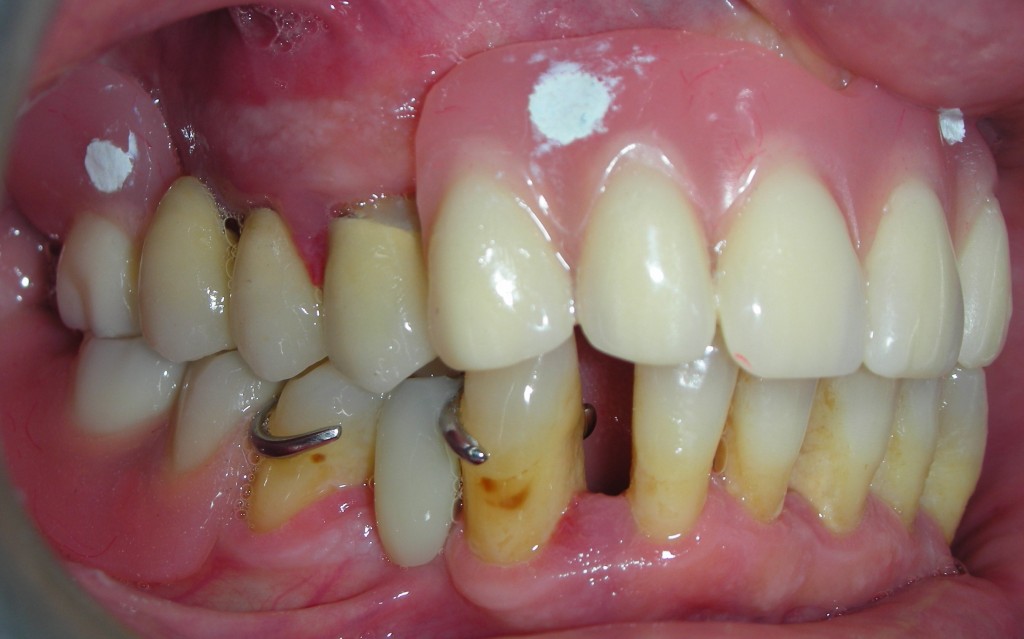
L’esame obbiettivo intra- ed extra- orale mette in evidenza la presenza di simmetria facciale e dentale, l’assenza di neoformazioni palpabili, la presenza di cute e mucose normoemiche con lingua in asse e normomobile, frenuli correttamente inseriti, presenza di segni e sintomi di gengivite marginale, livello di attacco clinico gengivale nei limiti della norma, assenza di processi cariosi in atto, frattura dell’angolo incisale mediale (II classe di Ellis) dell’elemento 2.1, edentulia in sede 1.1, segni di decubito protesico in sede 1.1 caratterizzato da un’ area eritematosa a margini sfumati, non rilevata, dolente alla palpazione e durante le funzioni masticatorie, assenza di abitudini viziate, assenza di parafunzioni, fumatrice 10 sig. al giorno.
L’esame occlusale non mette in evidenza alterazioni a carico dell’A.T.M., non sono presenti faccette di usura agli elementi dentari, é presente una prima classe dentaria secondo Angle con morso profondo anteriore, da tener in attenta valutazione ai fini dell’emergenza implantare futura.
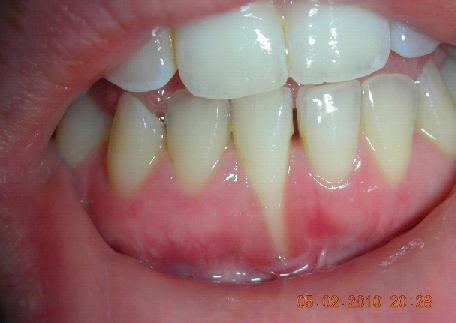
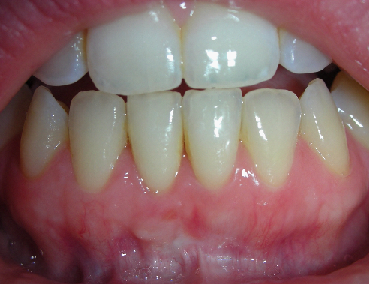
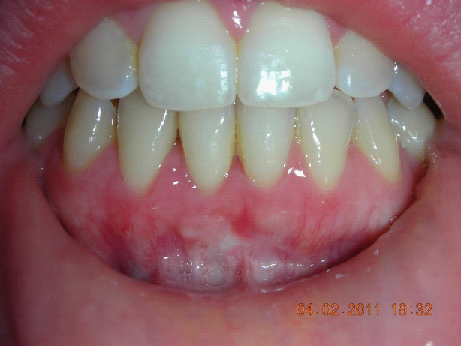
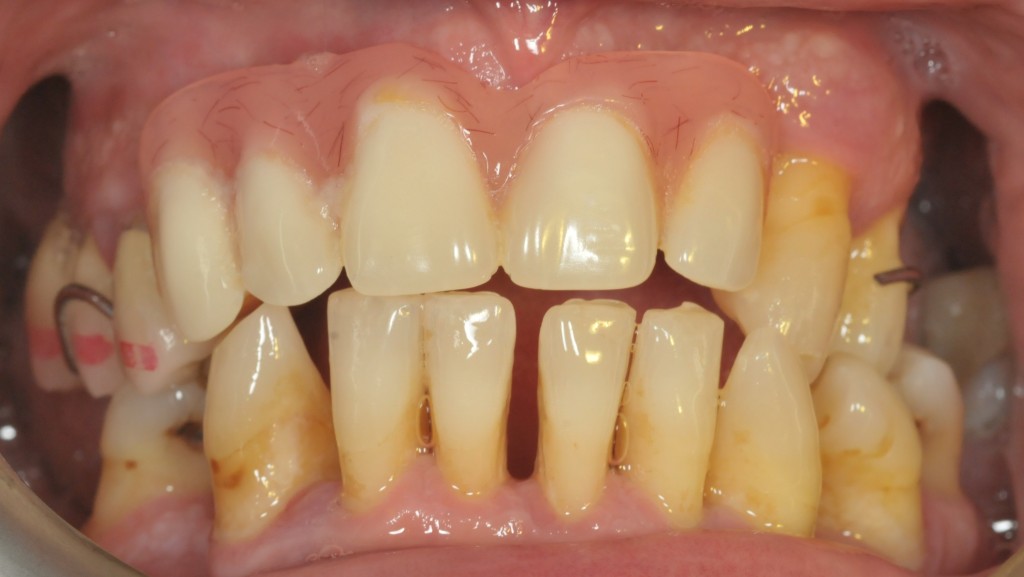
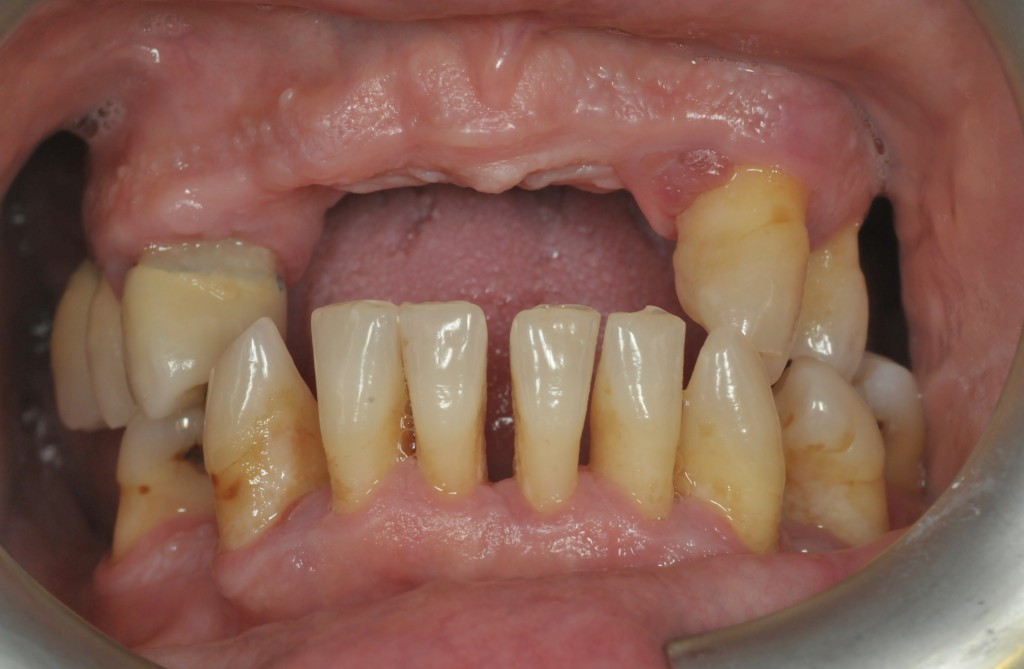
L’analisi estetica intraorale mette in evidenza durante il sorriso solo accennato, un evidente esposizione delle festonature gengivali, linea alta del sorriso (soggetto biprotruso) con esposizione di 2 mm del complesso dento gengivale, biotipo gengivale sottile, presenza di ampie festonature verticali, con forma coronale piuttosto triangolare, asimmetria tra i laterali. FIG 1.1
2. STUDIO DEL CASO: VALUTAZIONE DEI RISCHI E CLASSIFICAZIONE DEI DIFETTI IN ESAME
Ai fini di una eccellente fase di pianificazione occorre valutare, la presenza dei fattori di rischio locali dai quali spesso dipendono i fallimenti precoci e tardivi.
I fattori di rischio da valutare sono:
- Rischio estetico
- Rischio infiammatorio- infettivo
- Rischio biomeccanico
- Rischio legati al sito edentulo.
Rischio estetico
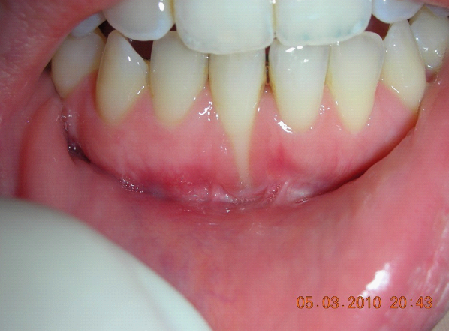
L’analisi estetica intraorale mette in evidenza durante il sorriso solo accennato, un evidente esposizione delle festonature gengivali verticali, linea alta del sorriso (soggetto biprotruso,) con esposizione di 2 mm del complesso dento gengivale, un biotipo sottile gengivale, con una forma coronale piuttosto triangolare, é presente asimmetria tra i laterali superiori. Questo biotipo parodontale è legato ad un più alto rischio di malattia parodontale o perimplantare, e risponde a traumi di varia natura come terapia chirurgica con maggiore possibilità di recessione dei tessuti molli, migrazione apicale dell’attacco parodontale e perdita del volume osseo sottostante. FIG 2.1
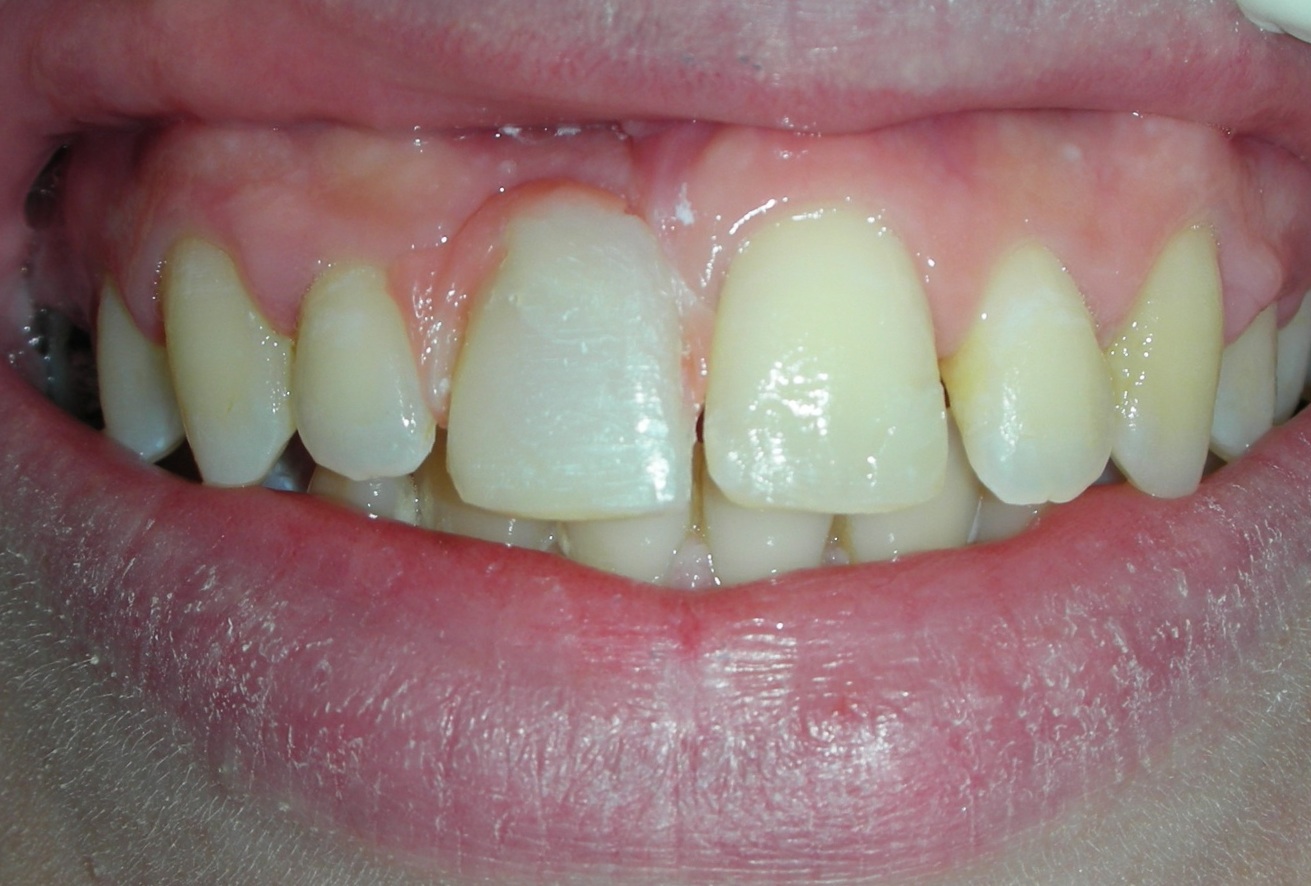
fig. 2.1
Rischio infiammatorio infettivo.
L’esame obiettivo ha da subito evidenziato la presenza di gengivite marginale (fig1.1), segno di uno scarso controllo della placca batterica, tuttavia non sono evidenti agli esami strumentali compromissioni del parodonto profondo.
Non si rivela la presenza, in vicinanza del sito d’interesse, di possibili fonti infettive quali lesioni cariose in atto o trattamenti endodontici incongrui.
Rischio biomeccanico.
Il rischio biomeccanico é un fattore di fondamentale importanza per il successo implantare a breve e a lungo termine. Le forze applicate al sistema stomatognatico vanno attentamente valutate al fine di intercettare e quindi eliminare ogni potenziale fonte di sovraccarico funzionale che comprometterebbe la terapia già nell’immediato post-chirurgico inficiando l’osteointegrazione implantare.
Presenza di prima classe molare a destra, seconda classe a sinistra, con over-bite ed over-jet anteriore aumentato (soggetto biprotruso) con morso profondo, assenza di faccette di usura, assenza di mobilità agli elementi dentari, assenza di parafunzioni come Bruxismo o serramento.
Rischi legati al sito edentulo.
L’attenta valutazione qualitativa e quantitativa del sito ci permette di classificarne la morfologia contribuendo in maniera sostanziale alla fase diagnostica pre-chirurgica la quale, in ultima analisi, ci guiderà nella scelta della tecnica chirurgica più predicibile a lungo termine e gravata da minori rischi locali e generali.
(L’attenta valutazione qualitativa e quantitativa del sito ci permette di classificare la morfologia, facilitando la fase diagnostica pre-chirurgica, e sopratutto ci da la possibilità di mettere a confronto tra le diverse tecniche chirurgiche da poter eseguire, quella a minor rischio e con meggiore predicibilità a lungo termine).
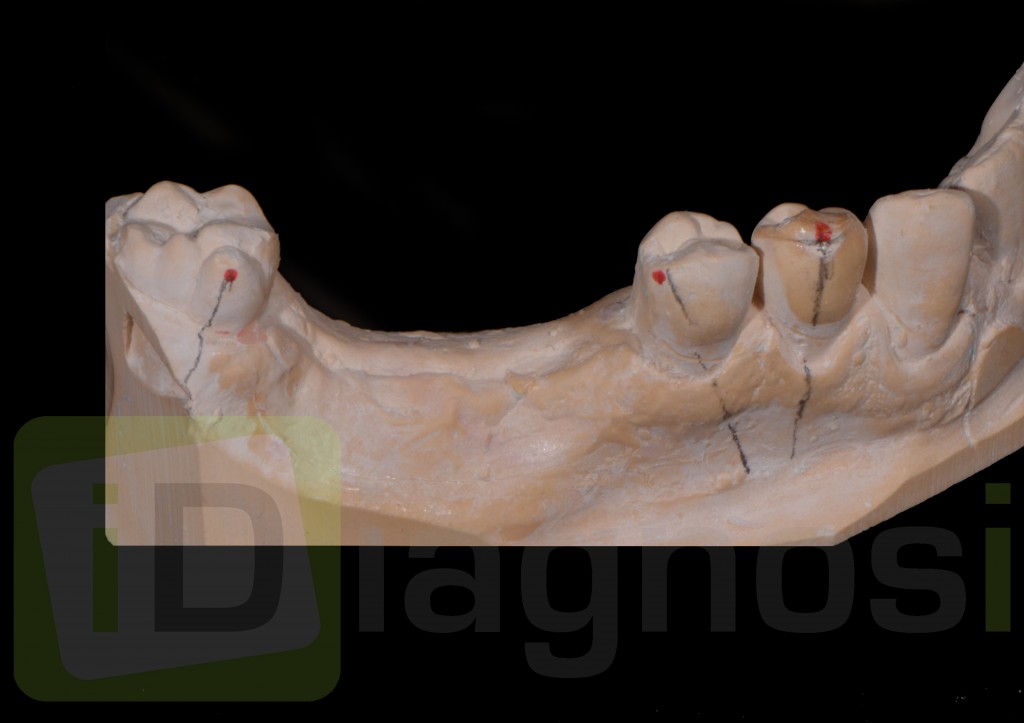
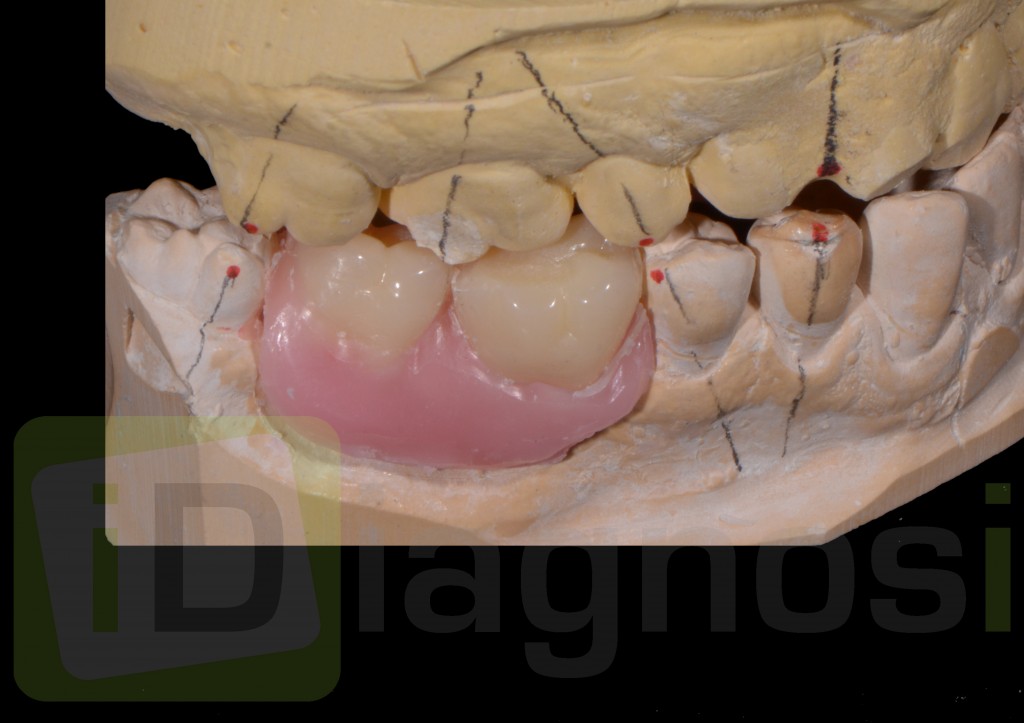
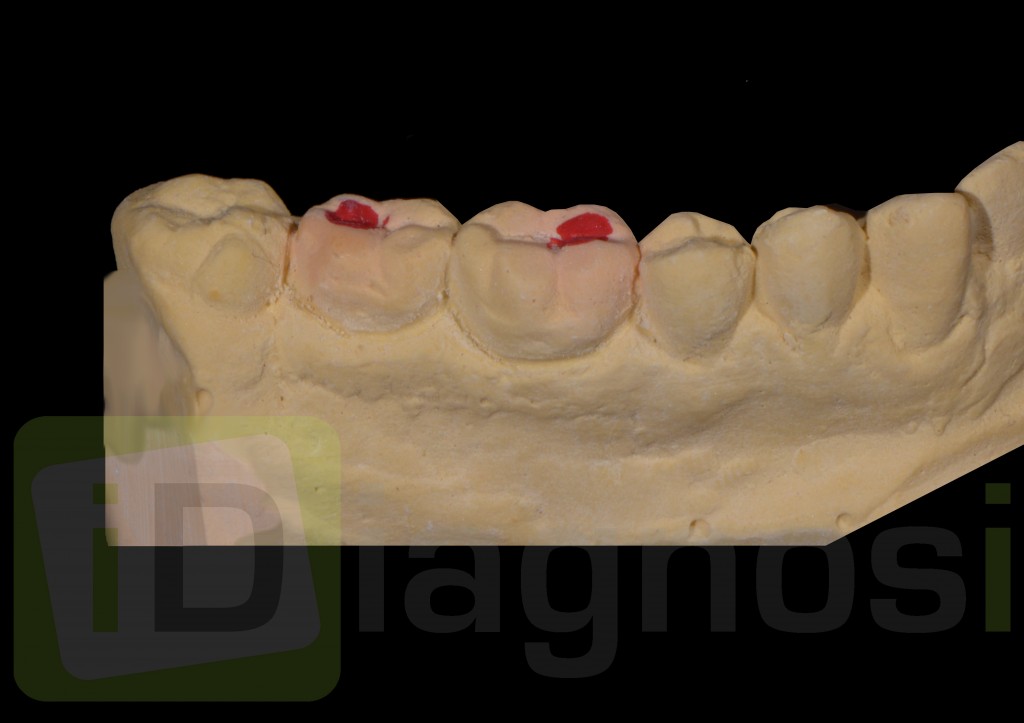
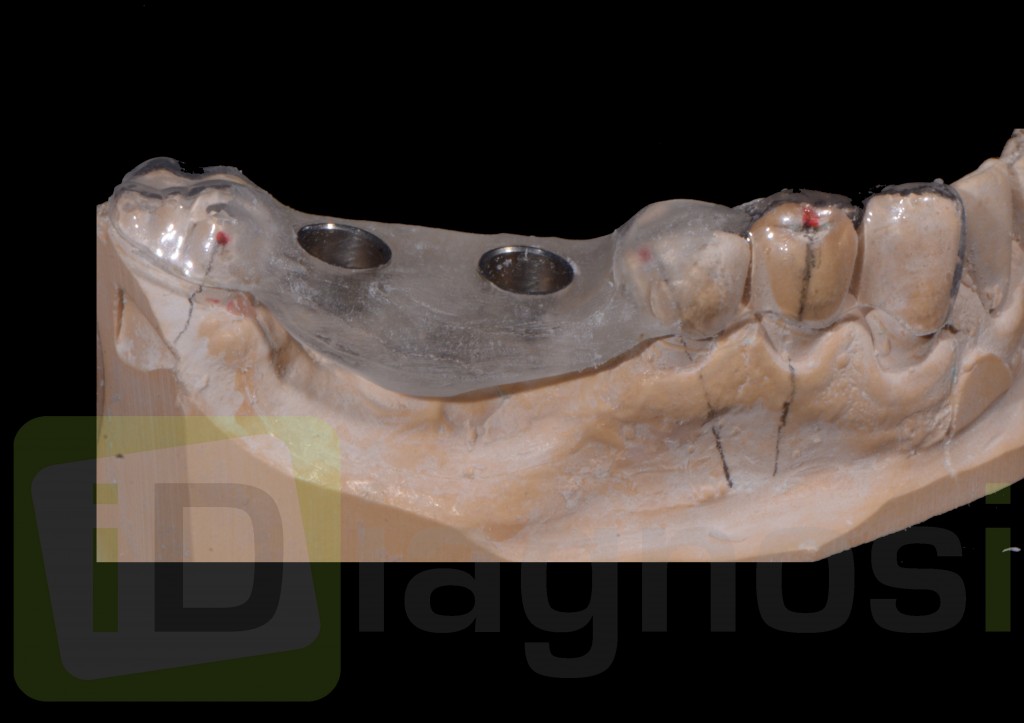
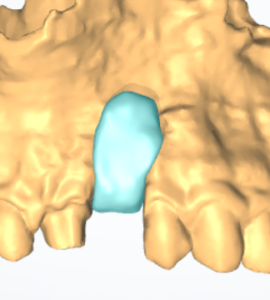
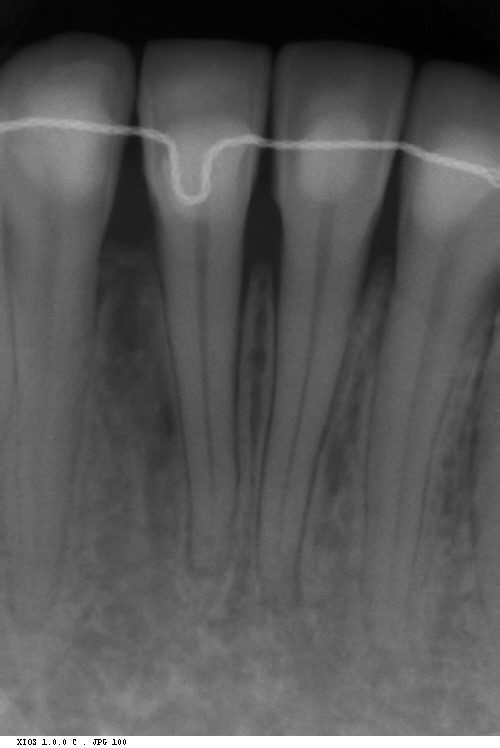
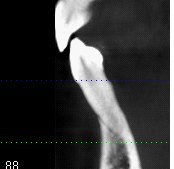
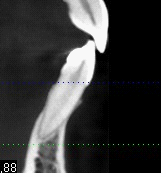
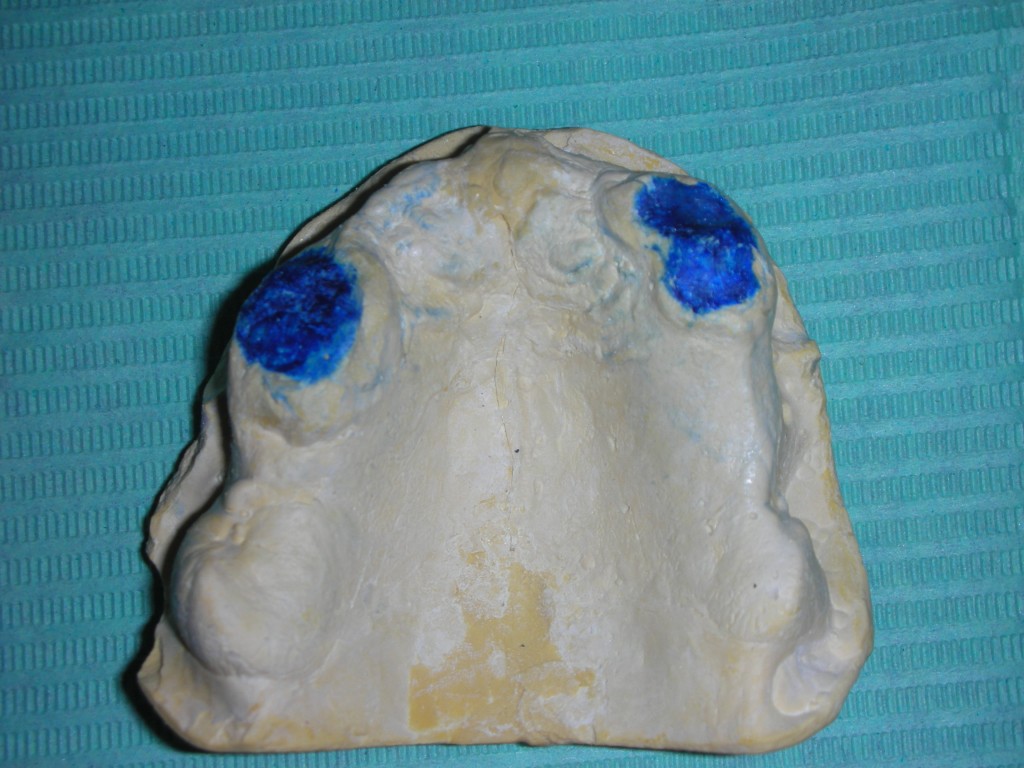
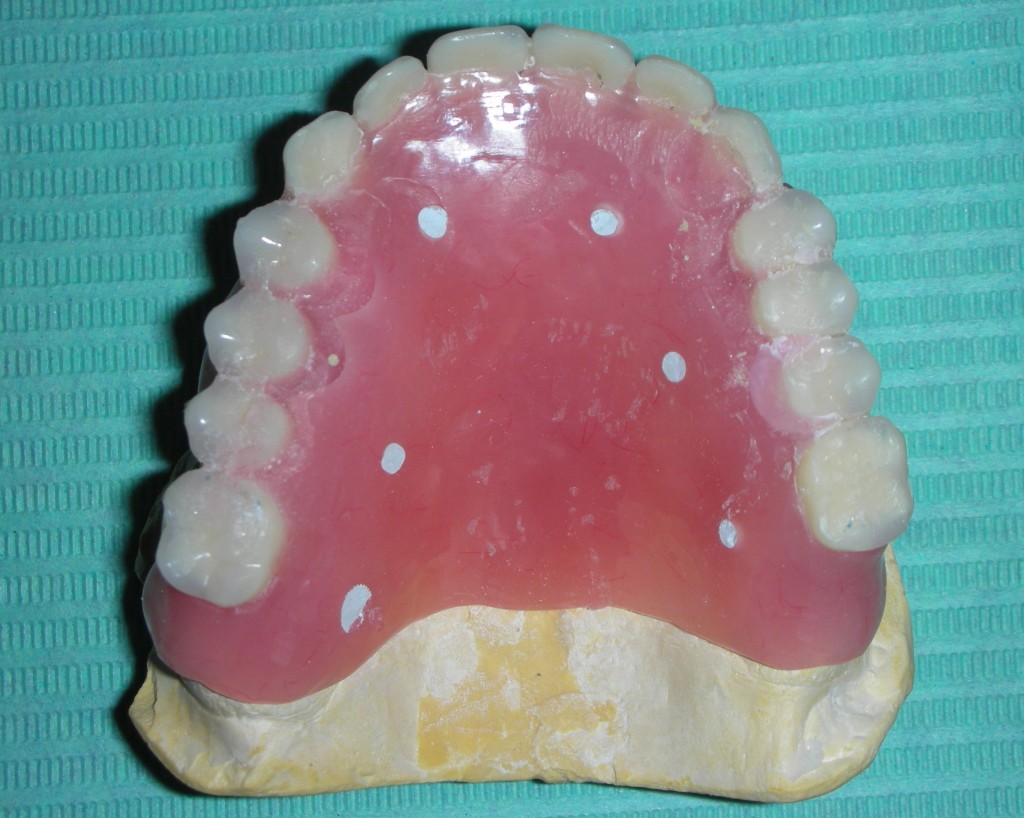
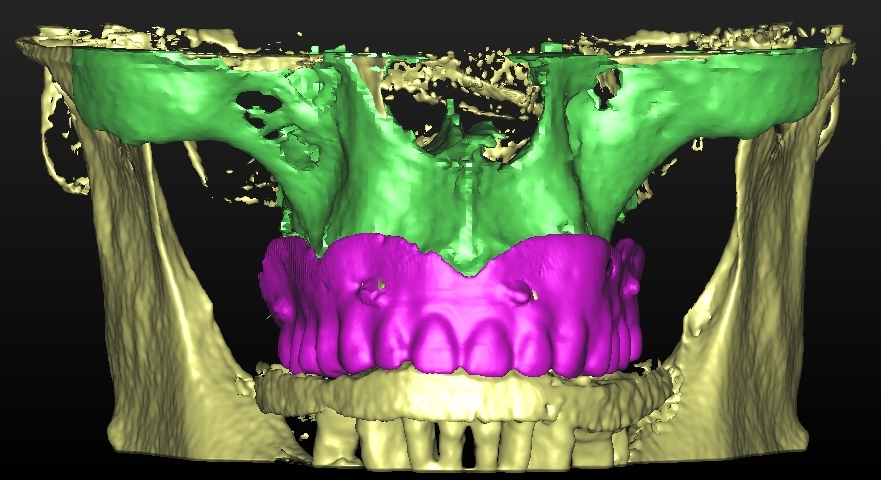
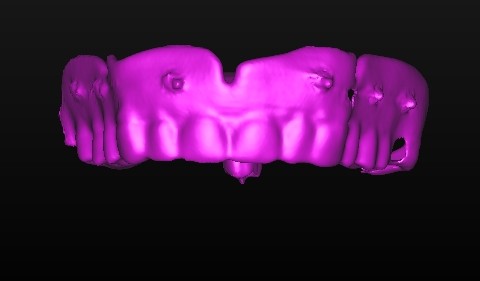
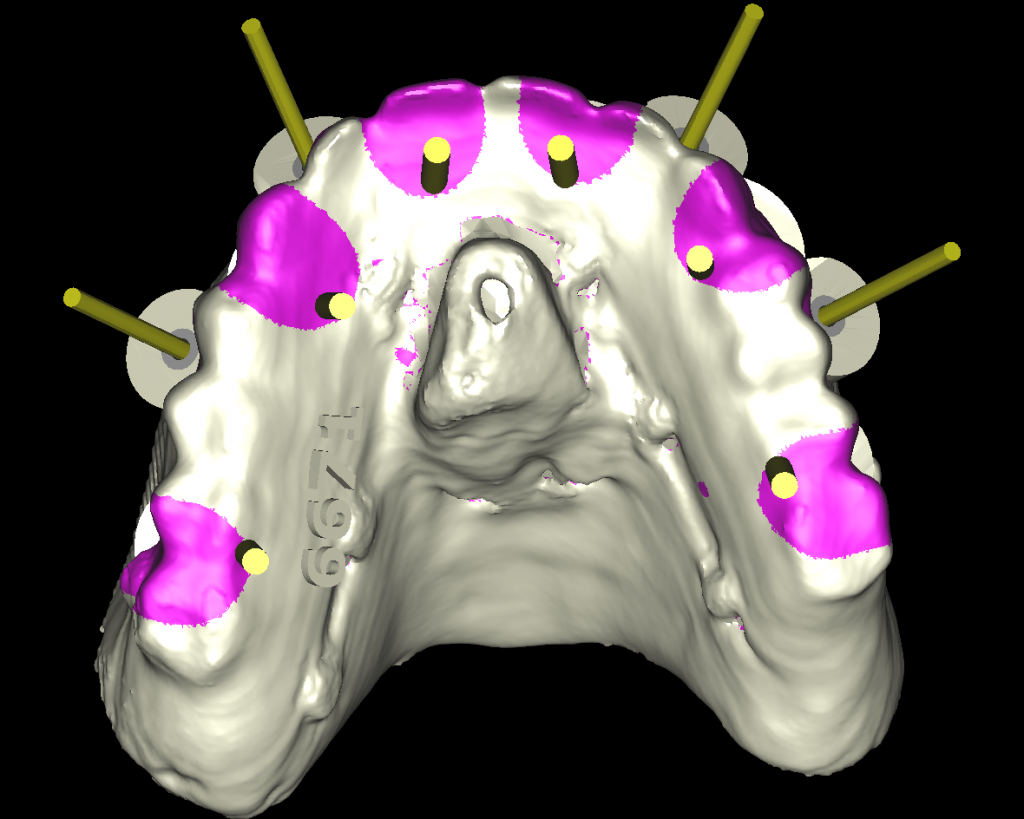
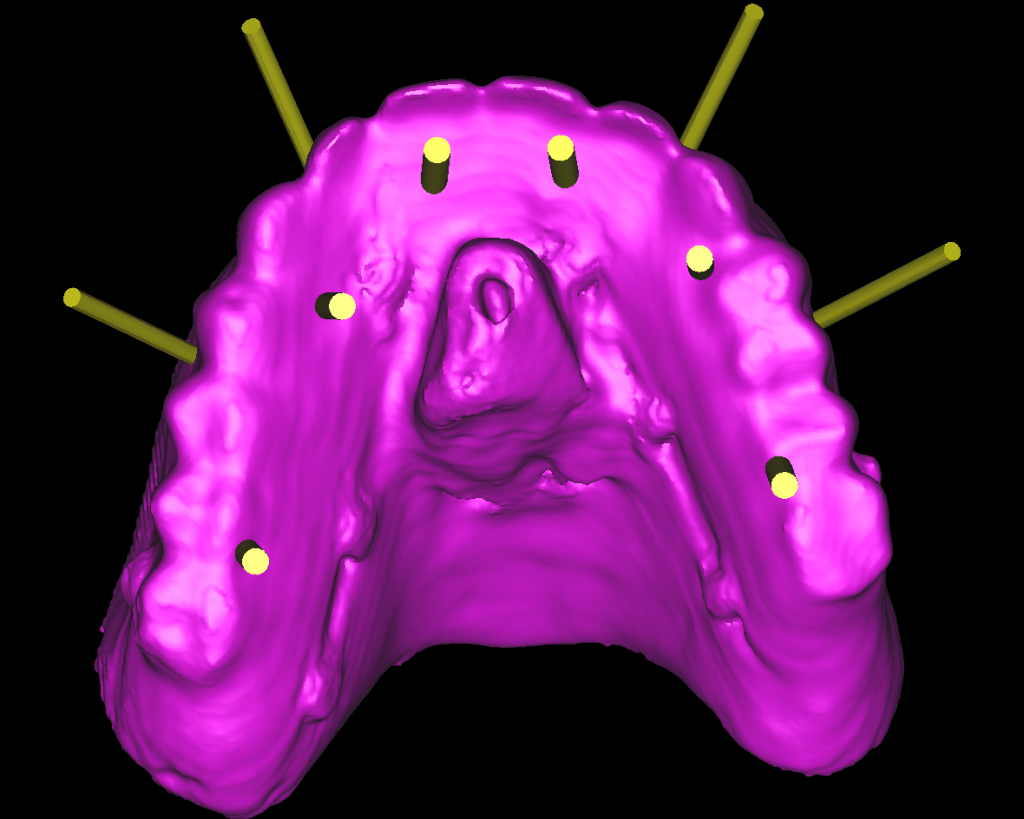
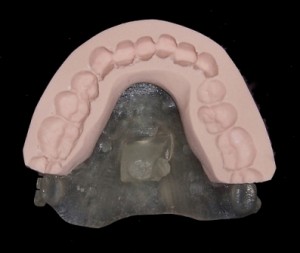
Dallo sviluppo delle impronte, é possibile estrapolare una serie di dati che già lasciano prevedere la reale atrofia ossea che sottende l’edentulia del 1.1. (fig 2.1;2.2).
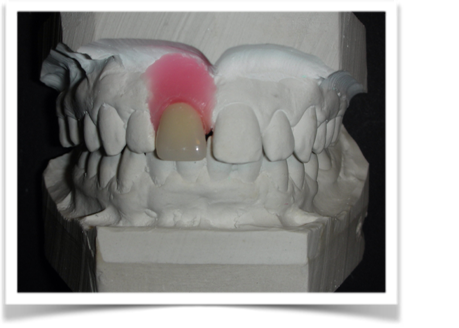 Fig.2.1
Fig.2.1
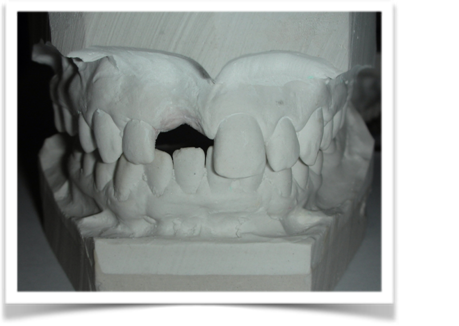
Fig. 2.2
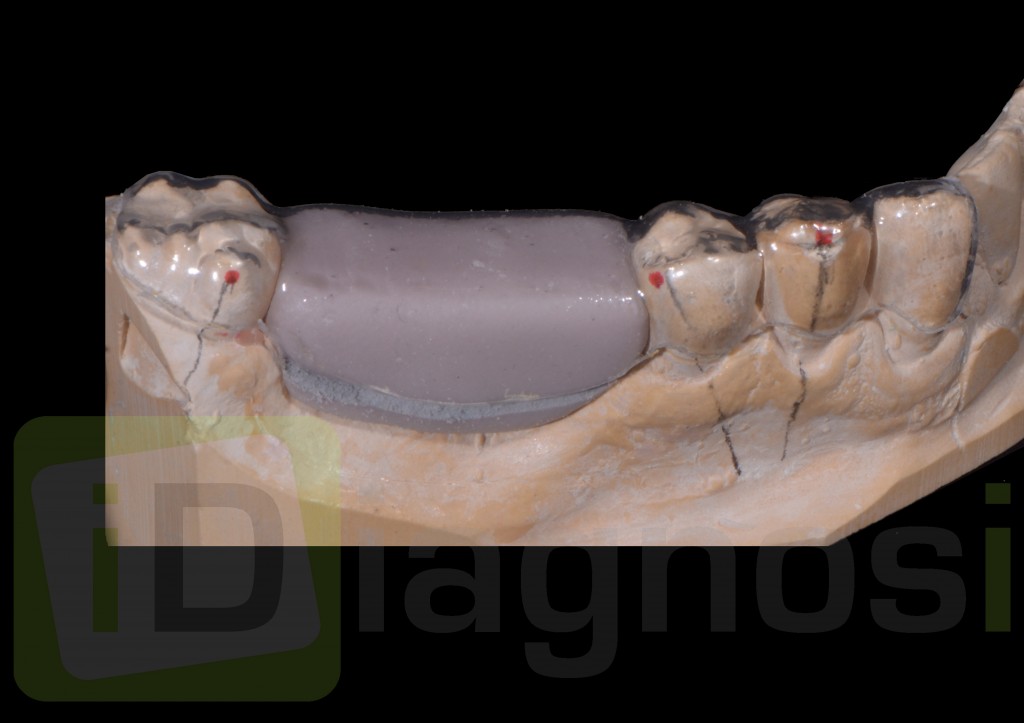
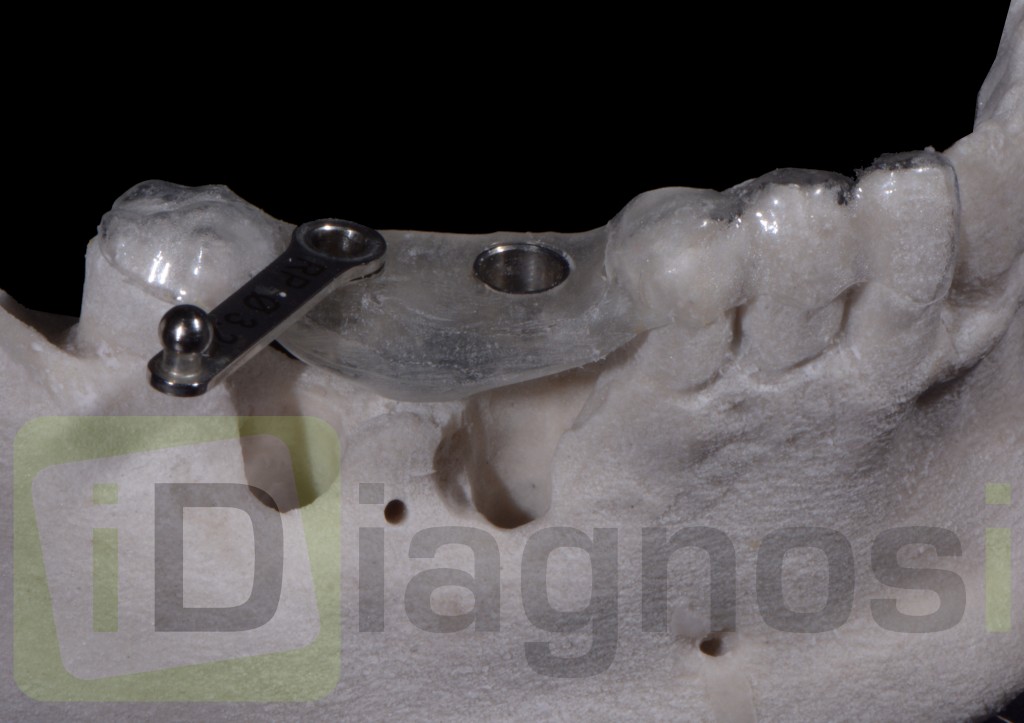
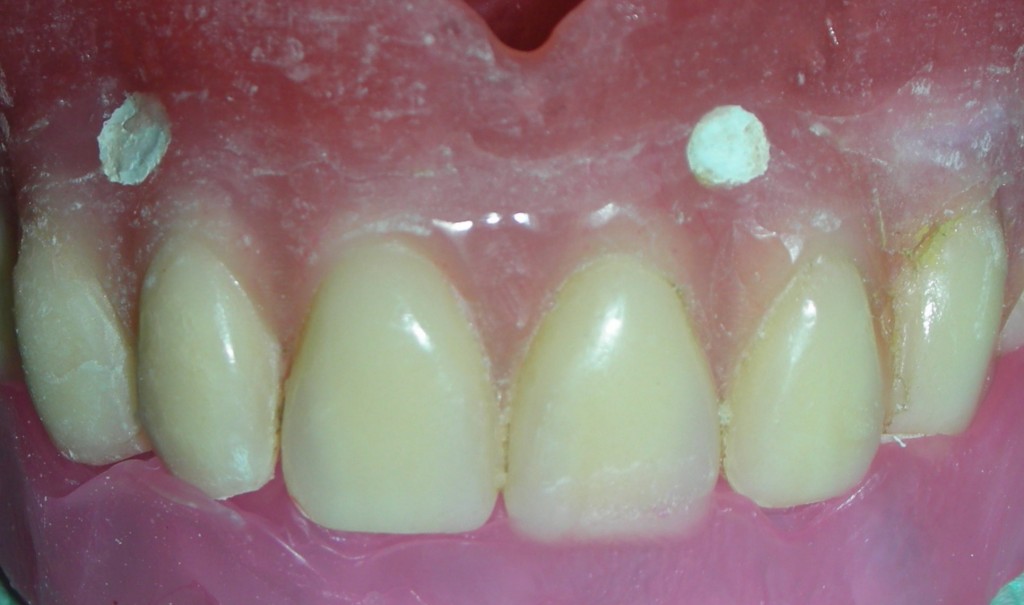
Il montaggio ideale protesico dell’elemento sul modello permette di conoscere quei valori numerici a cui fare riferimento per la nostra pianificazione. Il riempimento con cera rosa ed una sonda parodontale permette di valutare preliminarmente il difetto osseo orizzontale di 3 mm. Fig (2.3;2.4.).
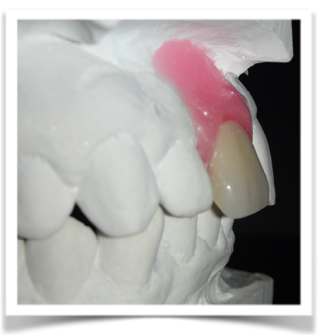 fig.2.3
fig.2.3
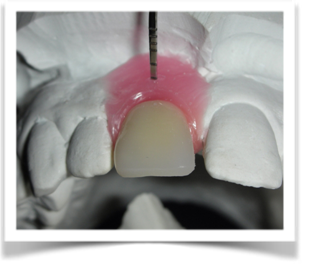 Fig2.4
Fig2.4
Gli spazi protesici indicano per il rispetto delle armonie spaziali degli elementi adiacenti, la presenza di un diastema interincisivo, accentuato ancora di più dal trattamento ortodontico non eccellente, a cui era stata sottoposta precedentemente la stessa paziente. Fig 2.2
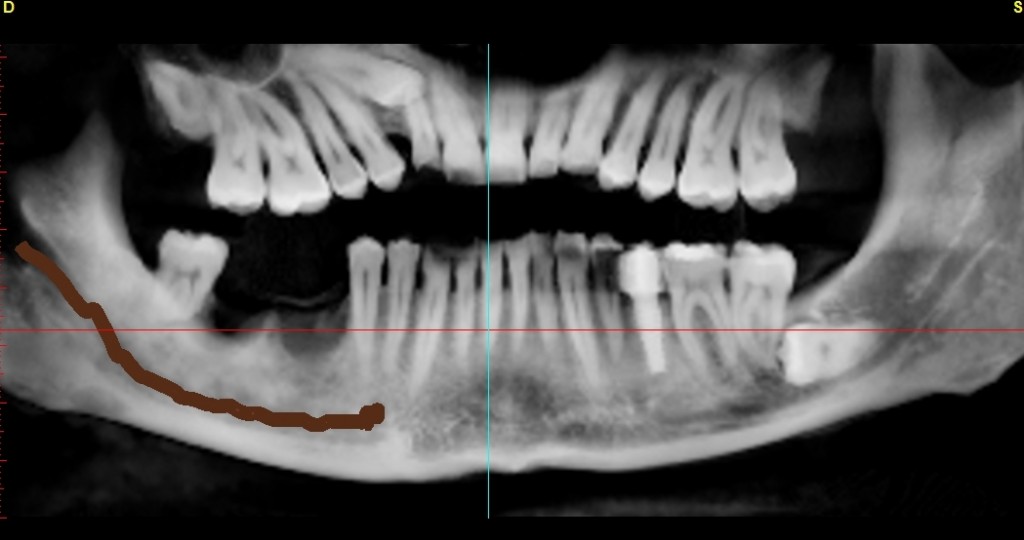
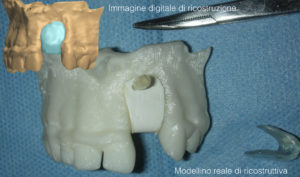
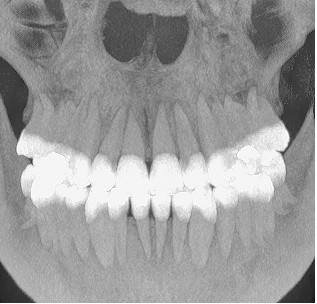
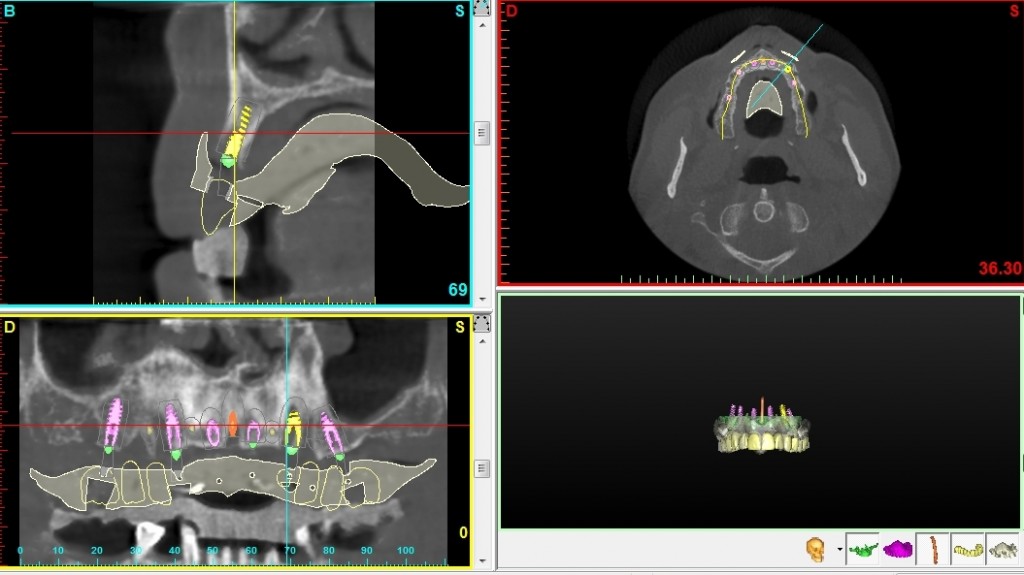
Con il posizionamento protesico dell’elemento sul modello, è stata richiesta al laboratorio una mascherina in acrilico con riempimento al bario al 30% in sede 1.1., ed é stata eseguita una rx cone beam. Fig 2.5
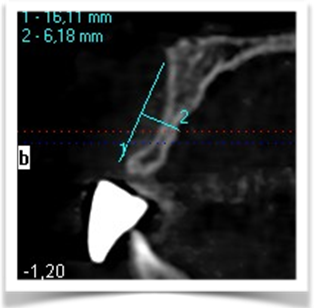 fig.2.5
fig.2.5
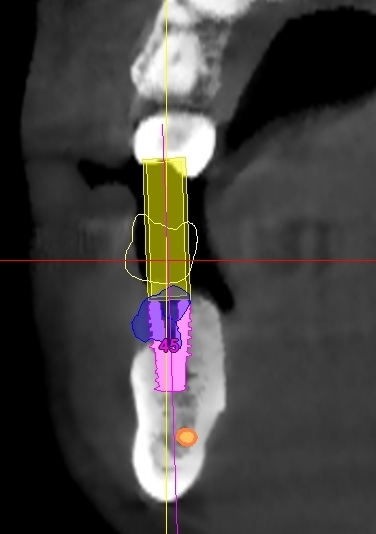
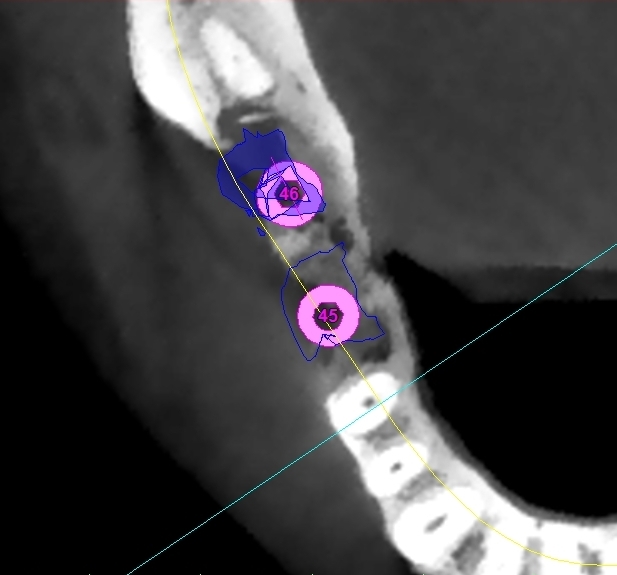
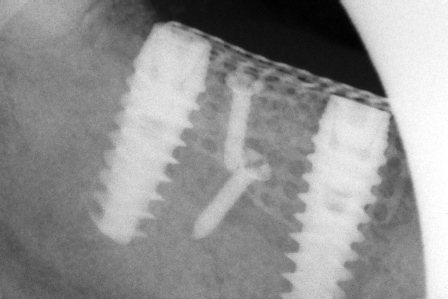
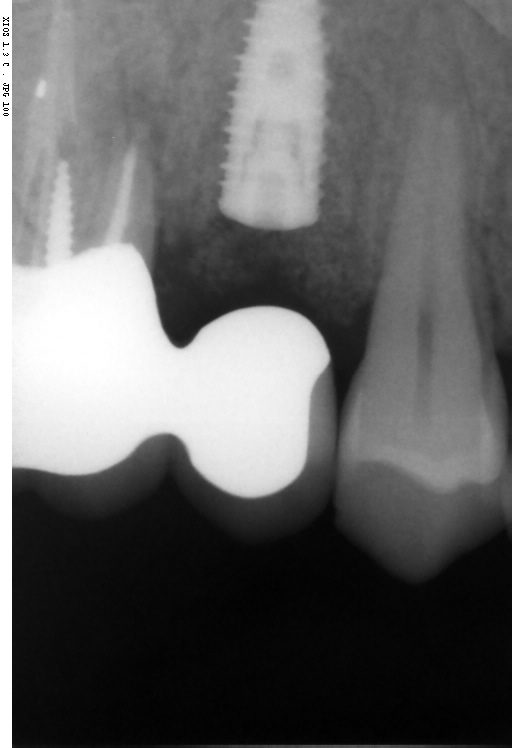
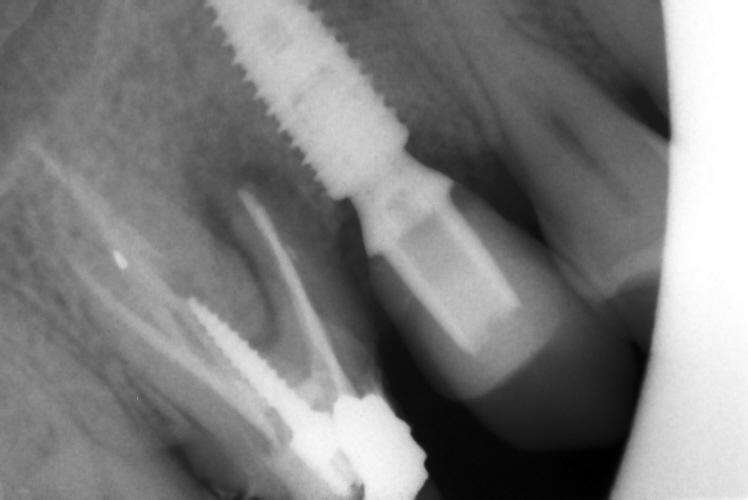
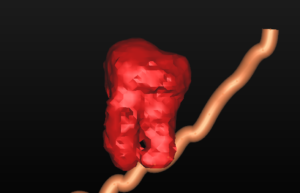
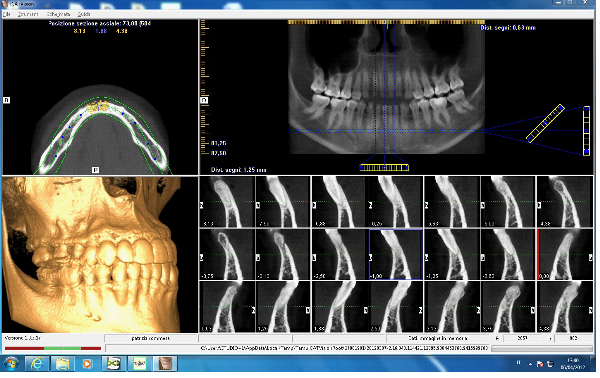
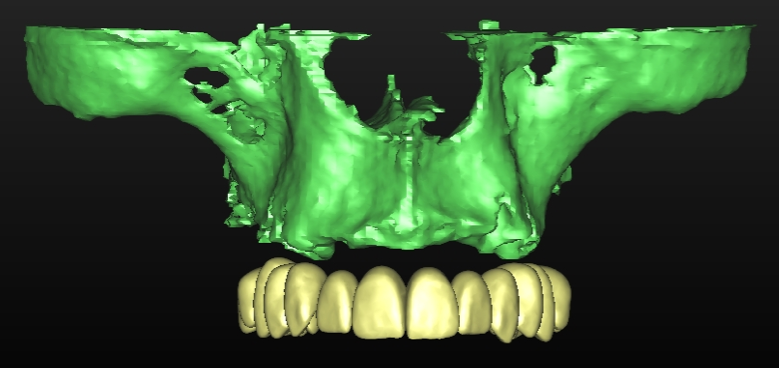
Dall’esame rx cone beam é stato possibile effettuare quindi delle misurazioni preliminari che ci confermano l’ipotesi clinica iniziale secondo cui il piano verticale risulta adeguato alla riabilitazione implantare mentre quello orizzontale si mostra gravemente deficitario, con un minus di circa 4,5 mm, di cui il picco maggiore si apprezza nella porzione centrale del processo alveolare stesso, dove residua la presenza di soli 2,5 mm di osso corticale palatale. Secondo Cawood ed Howell (1988) tale difetto viene classificato come IV classe ( cresta ossea di adeguata altezza, ma con deficit di spessore, tipicamente definita a ” lama di coltello”). Secondo Hammerle e Jung (2008) tale atrofia viene classificata come IV classe (difetto osseo orizzontale), tale classificazione lega la morfologia del difetto in funzione del tipo di procedura chirurgica da applicare. Fig.re 2.6
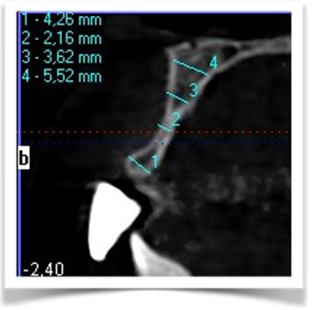 Fig. 2.6
Fig. 2.6
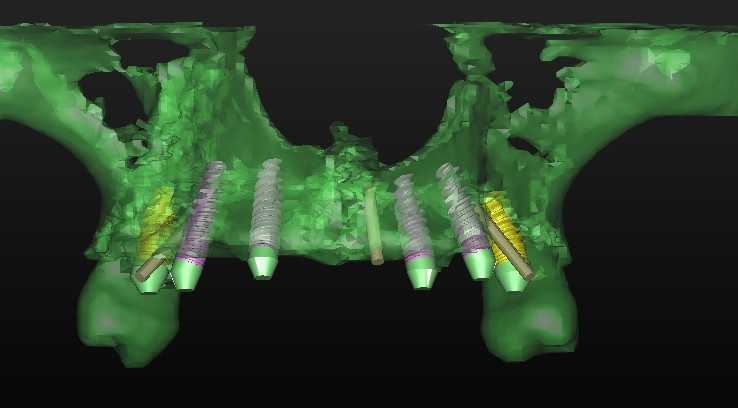
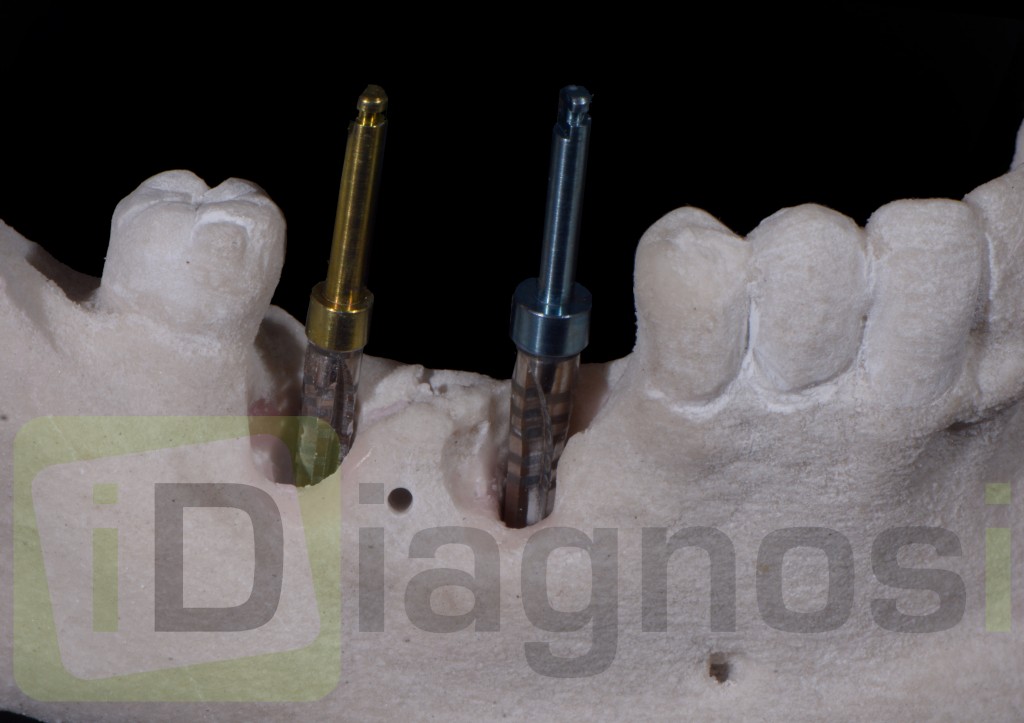
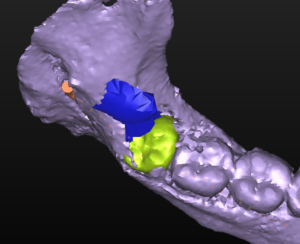
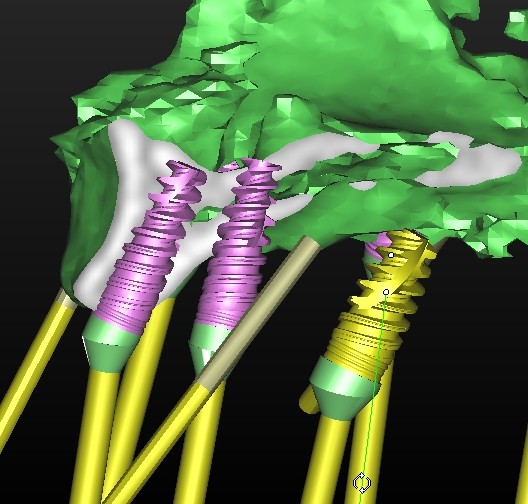
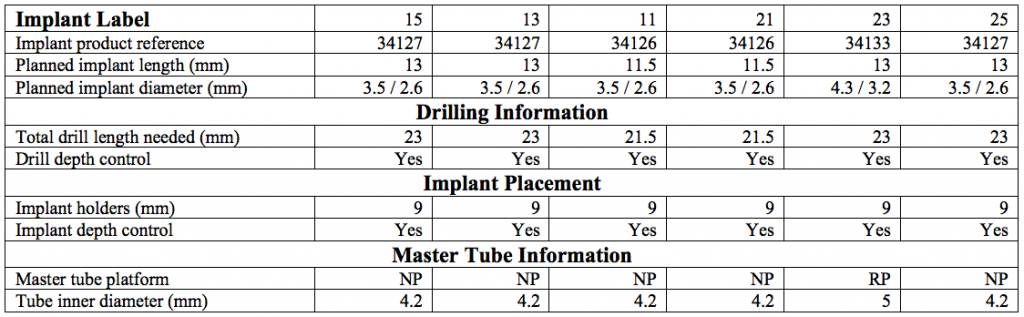
In questa fase fondamentale del processo diagnostico abbiamo a disposizione diversi software di programmazione che ci permettono di simulare virtualmente l’intervento, selezionando la tipologia di impianto da inserire scelto per forma, diametro e lunghezza, e, posizionandolo virtualmente in maniera protesicamente ideale.
Prevedendo, cosí eventuali impatti dell’ impianto su strutture nobili, possibili fenestrazioni, deiscenze legate deficit ossei che richiederebbero un ulteriore trattamento rigenerativo, abbiamo quindi la possibilità di realizzare infine una dima chirurgica personalizzata. Nella fattispecie è possibile valutare la qualità ossea e calcolare il volume osseo necessario per risolvere eventuali deficit per l’aumento dei tessuti duri (osso autologo, biomateriali, membrane, innesti, split-crest). Queste informazioni sono preziosissime in fase di programmazione in quanto ci guidano nella scelta della metodica più adeguata per il raggiungimento del nostro piano di trattamento razionale.
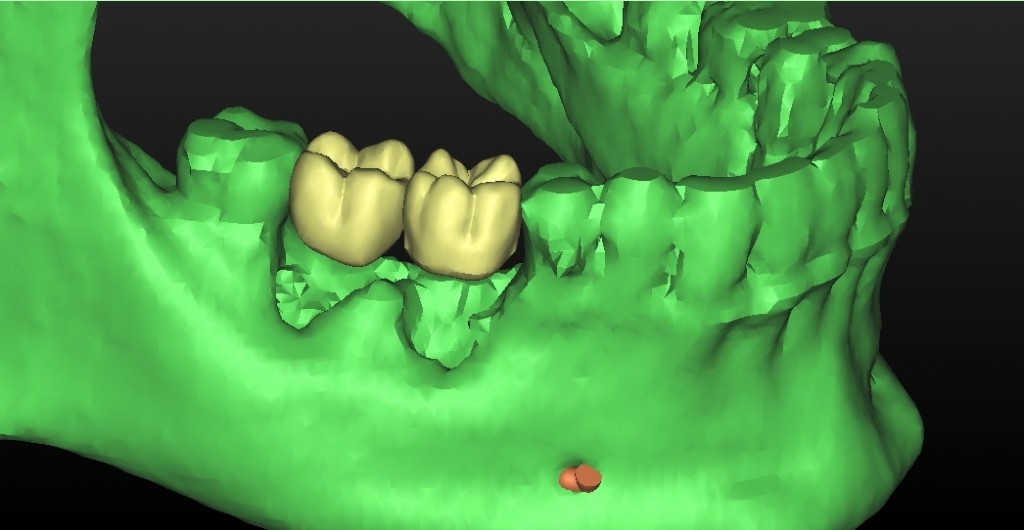
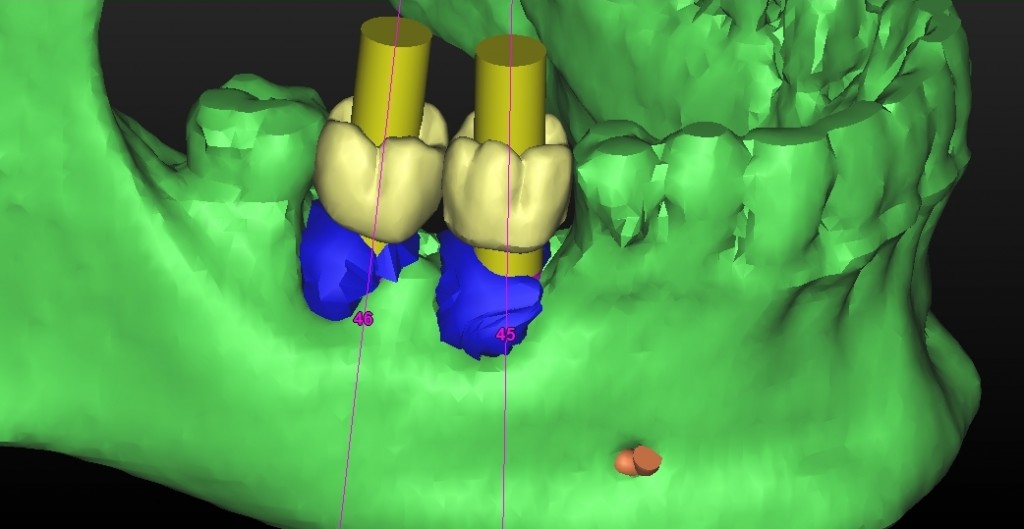
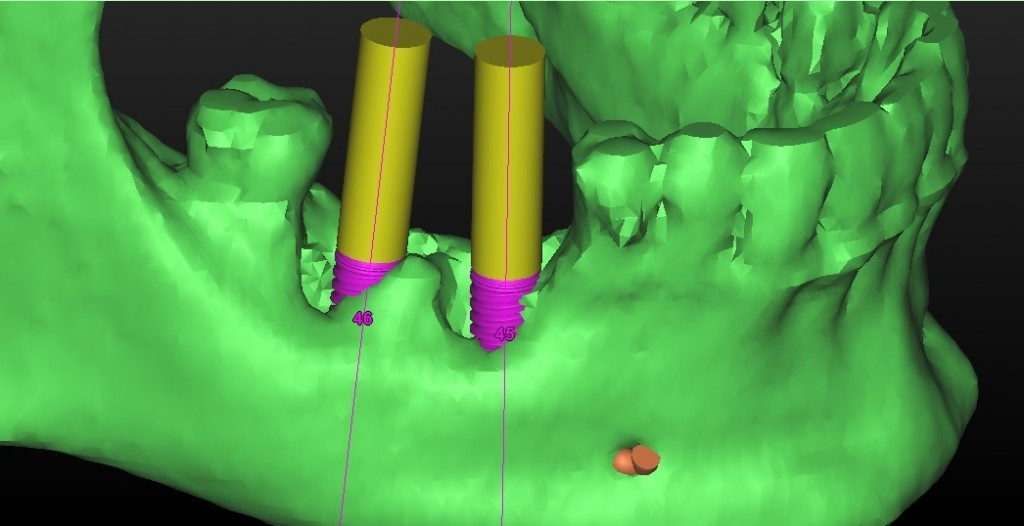
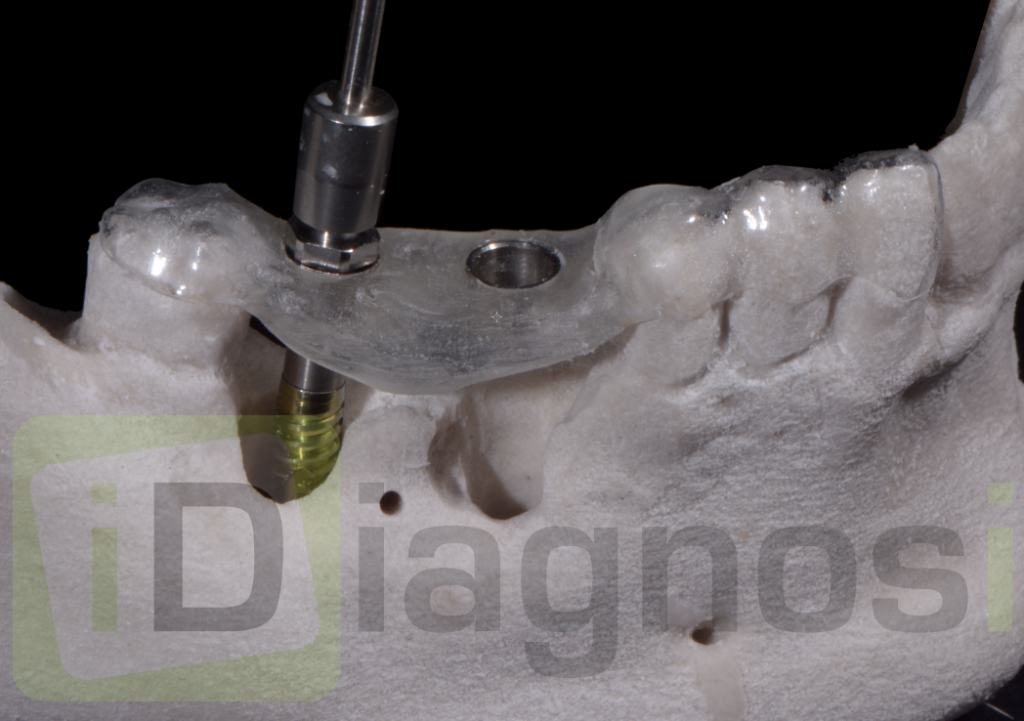
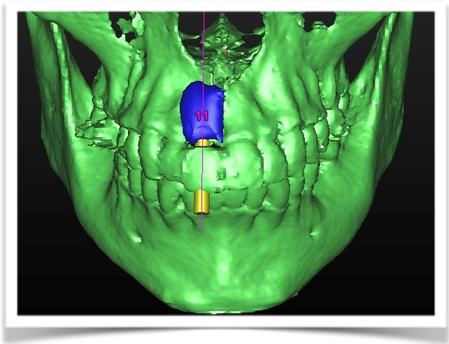
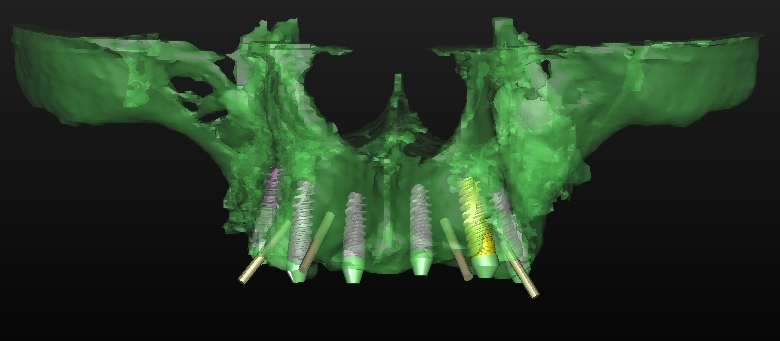
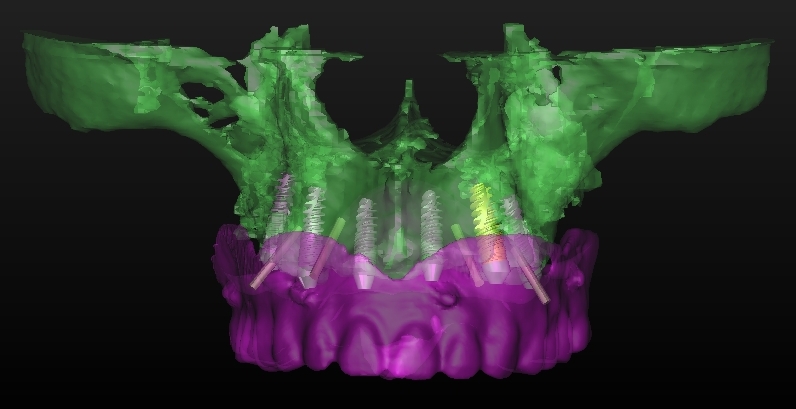
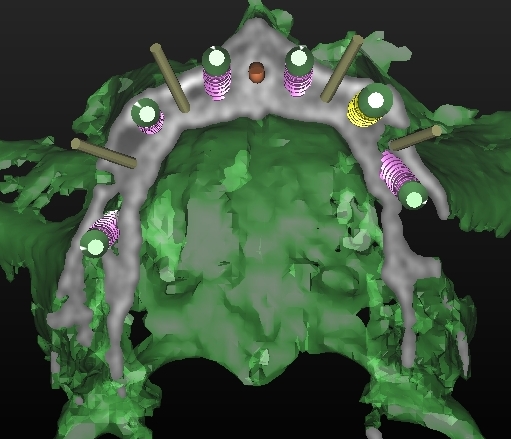
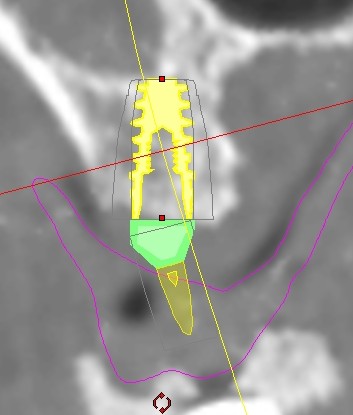
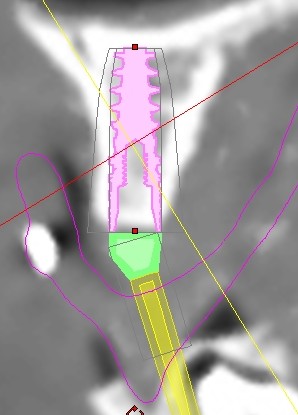
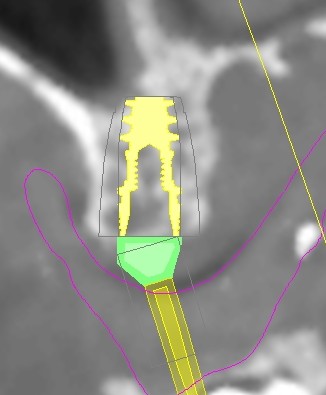
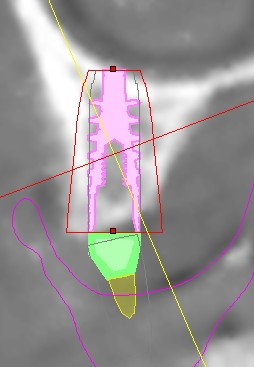
Per questo caso é stato utilizzato il software SimPlant Materialise fig 2.7, attraverso il quale é possibile valutare a 360 gradi il sito atrofico.
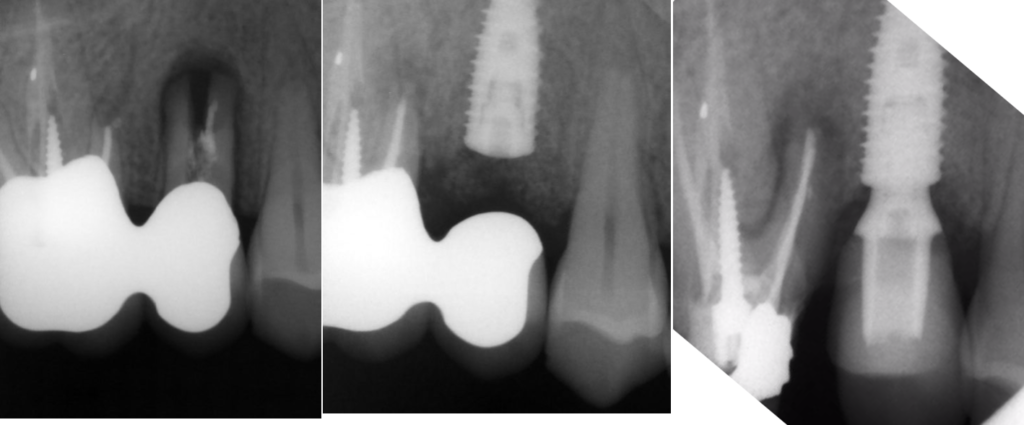
L’impianto é stato posizionato in maniera protesicamente guidata avendo come reperi la mascherina bariata, con la quale il paziente ha effettuato l’esame radiologico, ed i denti adiacenti ed antagonisti alla futura corona.
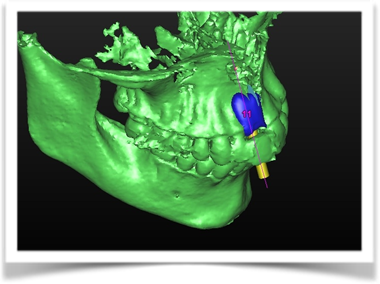 Fig. 2.7
Fig. 2.7
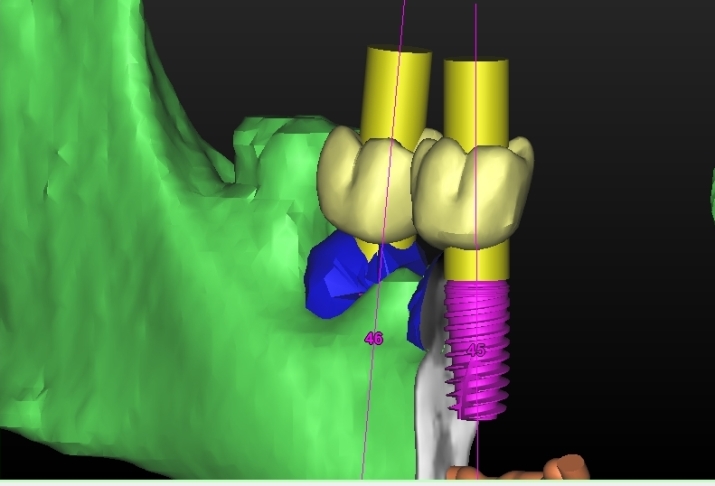
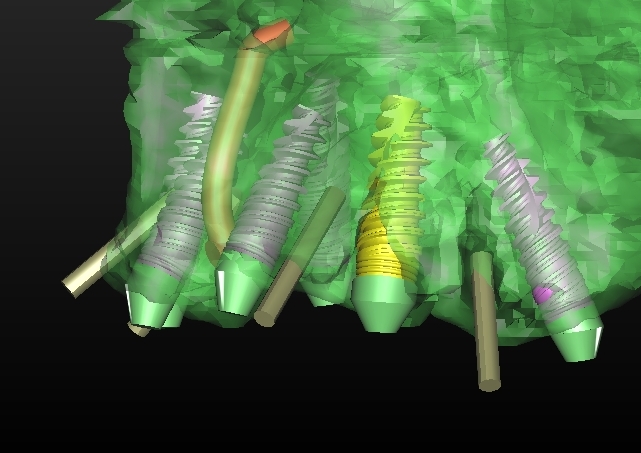
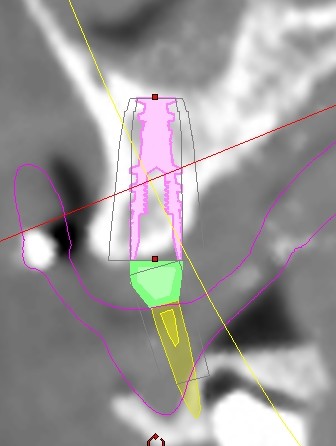
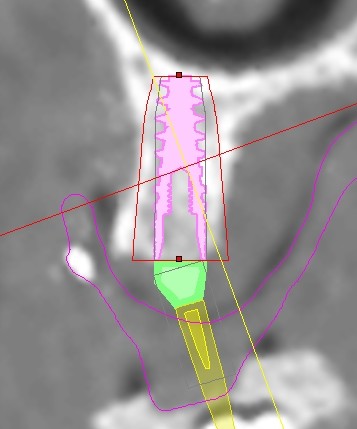
L’impianto così posizionato non interferisce con strutture nobili, nella fattispecie con il canale interincisivo, ma data la scarsa qualità ossea presente, risulta esposto vestibolarmente per la quasi totalità delle proprie spire. Fig2.8
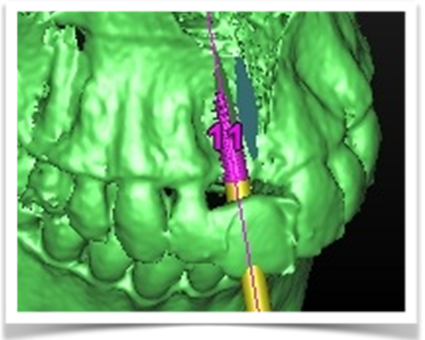 Fig.2.8
Fig.2.8
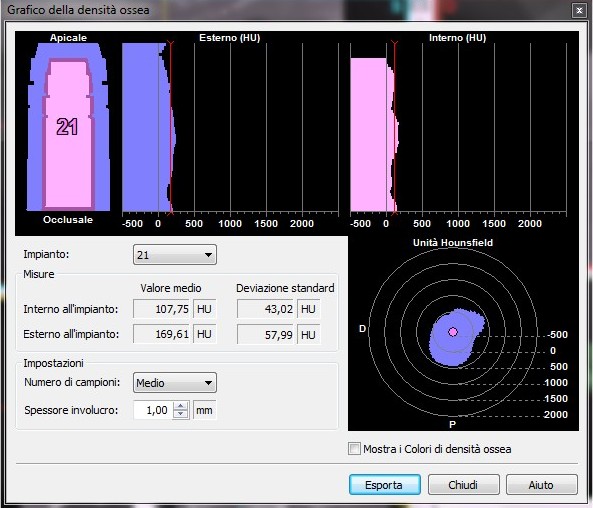
A tal proposito il software ci permette di avere una più chiara valutazione del deficit, di calcolare quindi il volume osseo mancante e quindi di scegliere la tecnica chirurgica più adeguata per ripristinarlo.
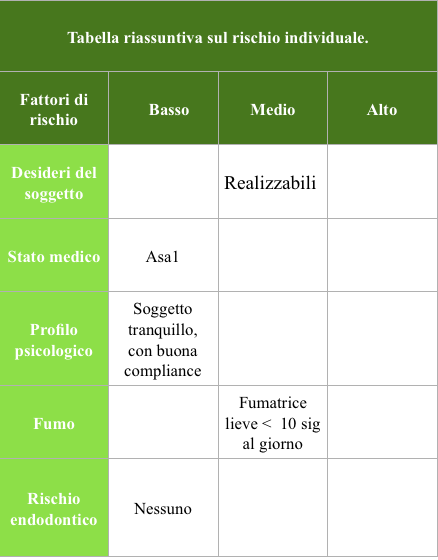
Per una chiara comprensione dei dati raccolti é stato utilizzato uno schema riassuntivo, tabella num.1 (Mauro Merli vol 1 terapia implantare Quintessenza ed.), a cui ci ispiriamo, questo schema così come indicato dall’autore, permette una più facile comunicazione sia con l’equipe medica che con il paziente, il quale va alla fine delle nostre valutazioni, coinvolto nella costruzione del piano di trattamento, nelle fasi terapeutiche, ed nella terapia di mantenimento. Solo attraverso un pieno coinvolgimento dello stesso paziente potremmo garantirci quell’alleanza utile al nostro obiettivo teso ad un risultato finale che risponda a requisiti di appropriatezza estetica e funzionale, con il massimo grado di accettazione da parte dello stesso.

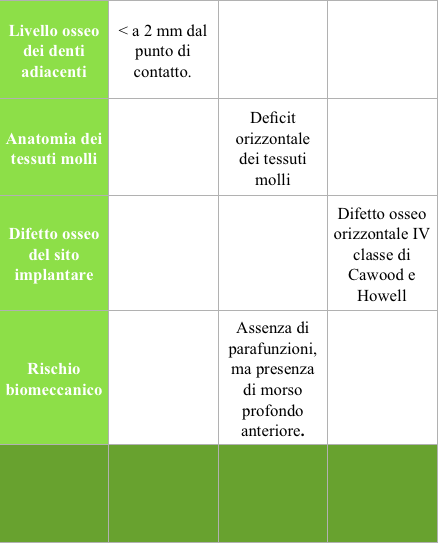
Il caso in esame presenta quindi alti fattori di rischio estetici, legati principalmente al biotipo gengivale sottile, alle ampie festonature gengivali verticali, alla linea alta del sorriso con ampia esposizione del complesso dento-gengivale, e al tipo di difetto osseo (IV classe di Cawood ed Howell), a cui vanno aggiunte il morso profondo anteriore che non permette errori di emergenza dell’impianto, e le alte aspettative estetiche della paziente.
In seguito a queste valutazioni é possibile affermare che la scelta di un piano di trattamento razionale, predicibile e con minor rischio è senza dubbio obbligatorio.
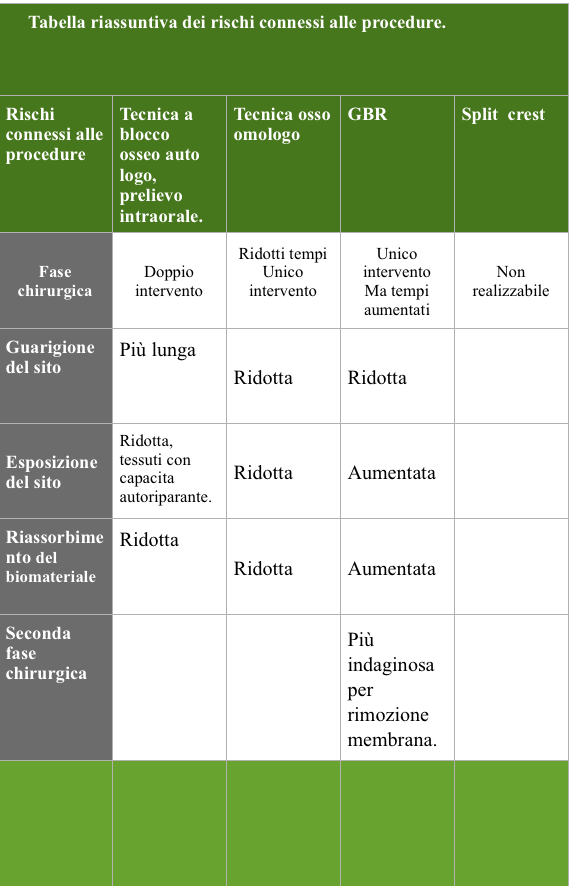
3. ANALISI DELLE POSSIBILI TECNICHE CHIRURGICHE E DEI RISCHI CONNESSI AL CASO.
Arrivati a questo punto del nostro percorro diagnostico, le domande che dovremmo farci sono:
Quale tecnica chirurgica adottare?
Quali tempi chirurgici?
Quale tipo di lembo ?
Quali materiali?
Le tecniche chirurgiche per questo tipo di difetto sono:
- Tecniche di Guided Bone Regeneration.
- Tecniche di espansione ossea.
- Tecnica di innesto osseo a blocco.
Sulle opzioni temporali dell’inserzione implantare.
- Metodica one stage
- Metodica two stage
Sul tipo di materiale.
Il gold standard é sicuramente l’osso autogeno, da prendere in considerazione sono anche le tecniche di modellazione ossea omologa con metodica CAD-CAM.
Visto il difetto che ci troviamo difronte andrà esclusa la tecnica di split crest, poiché tra le indicazioni essa richiede la presenza di una compagine midollare ben rappresentata, mentre nel punto centrale del nostro difetto appare la sola corticale palatale, FIG 3.1, che la quale rappresenta la nostra sola fonte rigenerativa, e che durante gli atti chirurgici dobbiamo conservare con massima cura.
Quest’ultima considerazione esclude anche tutte le metodiche one stage, in cui per quanto potremmo essere conservativi, durante la preparazione implantare rischieremmo di compromettere il volume osseo residuo, avendo il rischio di mancata stabilità implantare.
Una metodica two stage ci permette invece di riportare il nostro difetto a condizioni sicuramente più favorevoli per il posizionamento implantare protesicamente corretto.
I nostri obbiettivi sono allora ben delineati, cioè quello di riportare il nostro difetto di classe IV a classe III di Cawood ed Howell così da trovare le condizioni più favorevoli al posizionamento implantare e ridurre così al minimo i rischi intrinseci chirurgici.
Il nostro difetto anatomico presenta una scarsa capacita intrinseca rigenerativa con una sola parete residua, dove una tecnica del tipo rigenerativo guidata da membrane o strutture metalliche potrebbe trovare indicazione, ma i rischi di una esposizione o mobilizzazione della membrana indotta dalle tensioni della muscolatura periorale, sono alte per cui, anche questo tipo di rigenerativa andrà scartata.
La tecnica dell’innesto di osso rimane la più adeguata, dove il gold standard è l’osso autologo prelevato intraoralmente, rimangono tuttavia alcune considerazioni sulla possibilità di utilizzare osso omologo di banca, che grazie a metodiche computerizzate di aquisizione imaging e fresaggio con tecnologie CAD CAM, si riesce ad ottenere una quantità di materiale, che si adatta al nostro difetto in maniera esatta, questi materiali, possiedono una buona capacità osteoconduttiva e fanno da scaffold guida per la cellule osteogenetiche nel processo rigenerativo, ma mancano le capacita osteoinduttive proprie dell’osso autogeno, queste tecniche hanno dalla loro parte, il vantaggio di ridurre i disagi del doppio intervento ma sono forse, più indicate nelle rigenerative orizzontali e verticali, dove la richiesta volumetrica del difetto non può essere soddisfatta da un prelievo intra orale.
Sul tipo di lembo da affrontare, le considerazioni sono le seguenti, la chiusura primaria, è di fondamentale importanza, ma nella scelta del lembo, e delle incisioni di scarico e di rilascio non possiamo non considerare il rischio estetico legato al biotipo, tutte le incisioni che non necessarie andrebbero evitate.
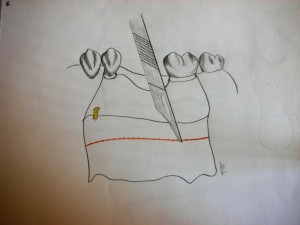
Per perseguire quest’obbiettivo, l’apertura, del lembo con tecnica roll flap modificata, potrebbe essere valida. Questa procedura è stata descritta per la prima volta da Abram nel 1980, come tecnica per aumentare il tessuto a livello delle selle edentule e nel 1992 è stato modificato da Scharf e Tarnow per il suo possibile utilizzo in ambito di second-stage implantare, la sua esecuzione, consente il prelievo di un tessuto connettivo peduncolato e vascolarizzato, legato al lembo principale, attraverso un incisione a spessore parziale dal lato palatale; ha indicazione, per l’aumento dei tessuti molli dal lato vestibolare nella seconda fase chirurgica, infatti il tessuto connettivo prelevato, viene ribaltato dal lato vestibolare, mentre l’incisione parziale palatale minimizza il trauma del sito donatore. Nel nostro caso il tessuto connettivo palatale non verrebbe ribaltato, ma servirebbe a far fronte alla richiesta di maggior tessuto molle indotta dall’incremento di volume osseo sottostante, riducendo così il rischio di esposizione dell’innesto. Un esempio di questo lembo è mostrato in Fig 3.2
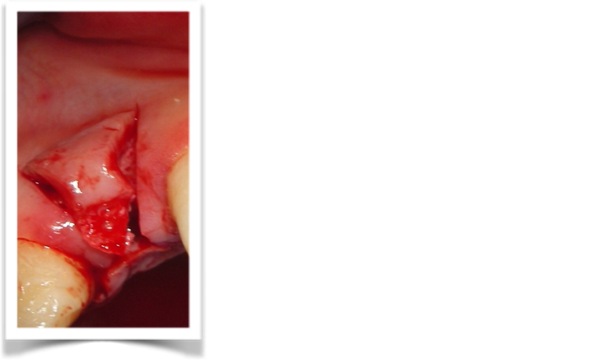 fig.3.2
fig.3.2
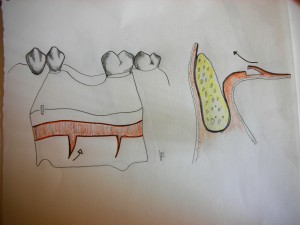
Nell’esempio è riportato un lembo roll flap modificato con incisioni di scarico verticali paramarginali con risparmio del tessuto papillare, così come in questo caso, sarebbe possibile, ridurre i rischi di recessione papillare, con la possibilità di poter traslare, verticalmente il lembo per la chiusura del sottostante incremento osseo. Il guadagno della porzione di connettivo dal lato palatale, forse, consentirebbe di non effettuare le incisioni di rilascio periostale, le quali potrebbero rappresentare, fonte di mancata irrorazione dell’innesto. Su quest’ultima considerazione, c’è da ricordare che, questo tipo di lembo, non è mai stato effettuato nella prima fase chirurgica, e per questo tipo di casi, questa scelta, forse è legata al tipo di irrorazione, infatti studi anatomici sull’uomo hanno dimostrato che al centro della cresta corre la vascolarizzazione buccale e palatale con pochissime anastomosi (1), un incisione al centro della cresta taglierebbe a metà l’irrorazione preservando quella palatale, ma un lembo come prima descritto, comprometterebbe anche l’irrorazione palatale con aumento del rischio di necrosi ed esposizione dell’incisione e della corticale palatale.
Una valida alternativa potrebbe essere rappresentato dal lembo connettivale peduncolato palatino secondo Khoury F. (2). Con questa tecnica, il tessuto molle, viene mobilizzato, attraverso una incisione singola rettilinea paramarginale palatale, il lembo, mantiene l’irrorazione attraverso un peduncolo situato mesialmente, dove è presente la più ampia irrorazione e senza compromettere la cresta palatale residua, avrebbe una prognosi migliore, ed una capacita maggiore di fungere da copertura.
Per quanto riguarda le incisioni di scarico vestibolare, legati all’estensione del lembo, le considerazioni sono legate ai rischi connessi al biotipo, il quale sappiamo essere suscettibile alla chirurgia con probabile perdita dell’altezza delle papille, ed alla esposizione dell’innesto. Infatti se scegliessimo un incisione salva papille, il lembo sarebbe troppo piccolo ed avremo il rischio di non poter effettuare una incisione orizzontale periostale di scarico, ed aumenterebbe quindi la possibilità di non poter chiudere per prima intenzione, se il nostro lembo fosse disegnato con incisioni di scarico più ampie, il rischio legato al biotipo sottile parodontale, aumenterebbero ma con la sicurezza di poter effettuare una migliore gestione dei tessuti molli.
Nelle aree estetiche le linee generali sono legate all’esecuzione di una sola incisione di scarico, la quale dovrebbe essere posizionata o distalmente, o direttamente sul frenulo, per mascherare cicatrici. L’incisione, paramarginale salva papille permetterebbe almeno nel dente contiguo di non esporne l’osso ed evitarne il riassorbimento. Una valida alternativa potrebbe essere l’utilizzo di un espansore fig 3.3 per i tessuti molli il quale garantirebbe un guadagno di tessuto da sfruttare in fase di chiusura. Questa tecnica permetterebbe secondo gli ideatori, un espansione del dispositivo da 3 a 9 mm, con una contemporanea espansione dei tessuti molli. Va considerato altresì un intervento in più per l’applicazione del dispositivo, con tutti i rischi di una tecnica nuova, in cui nell’area estetica non si conoscono tutti gli effetti.
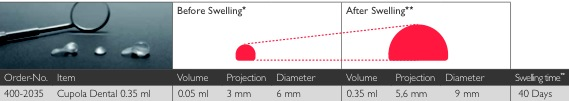
 fig.3.3
fig.3.3
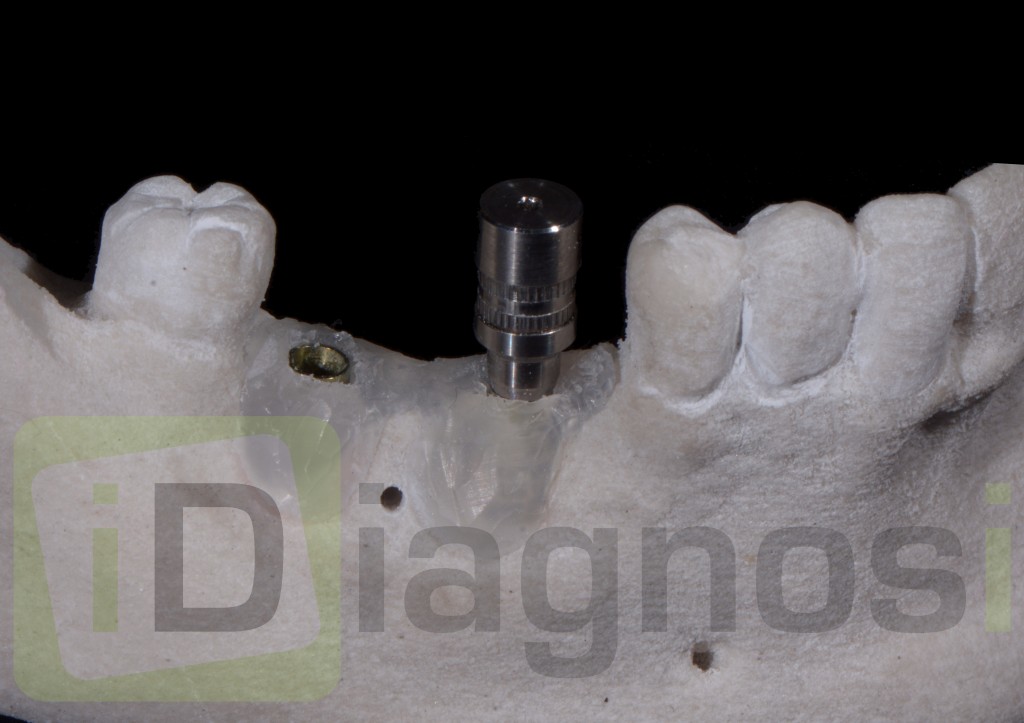
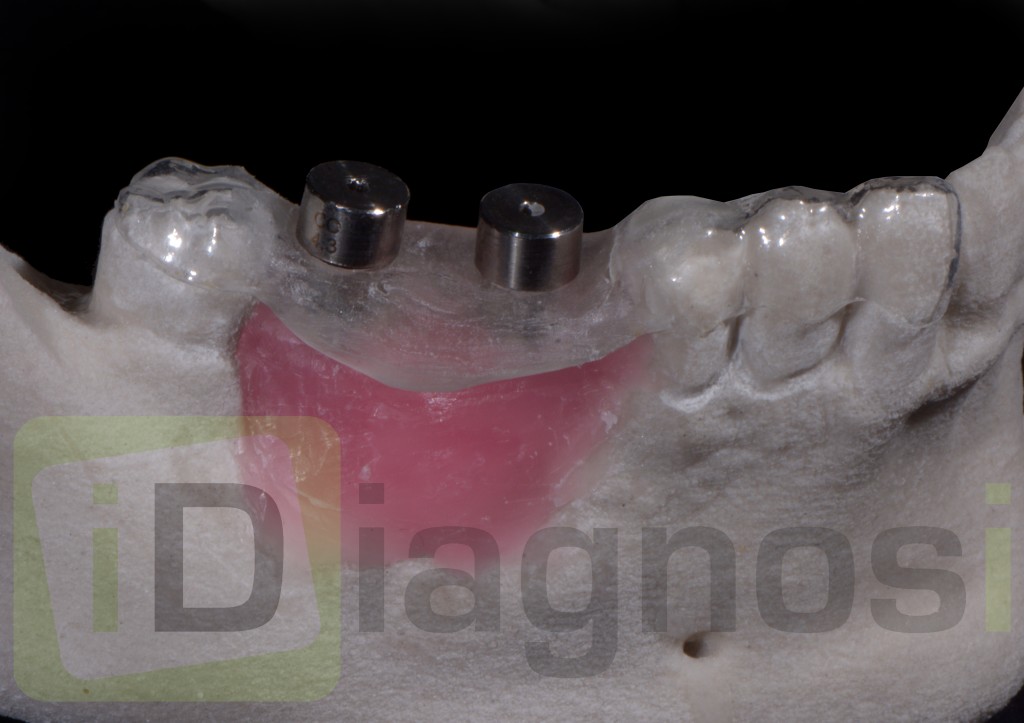
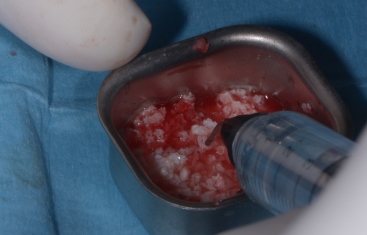
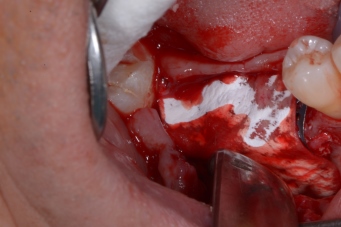
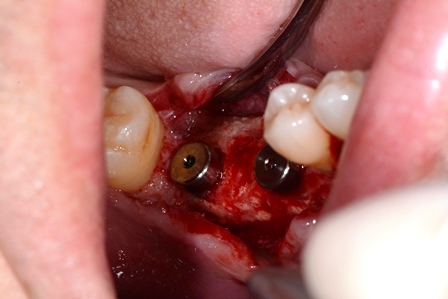
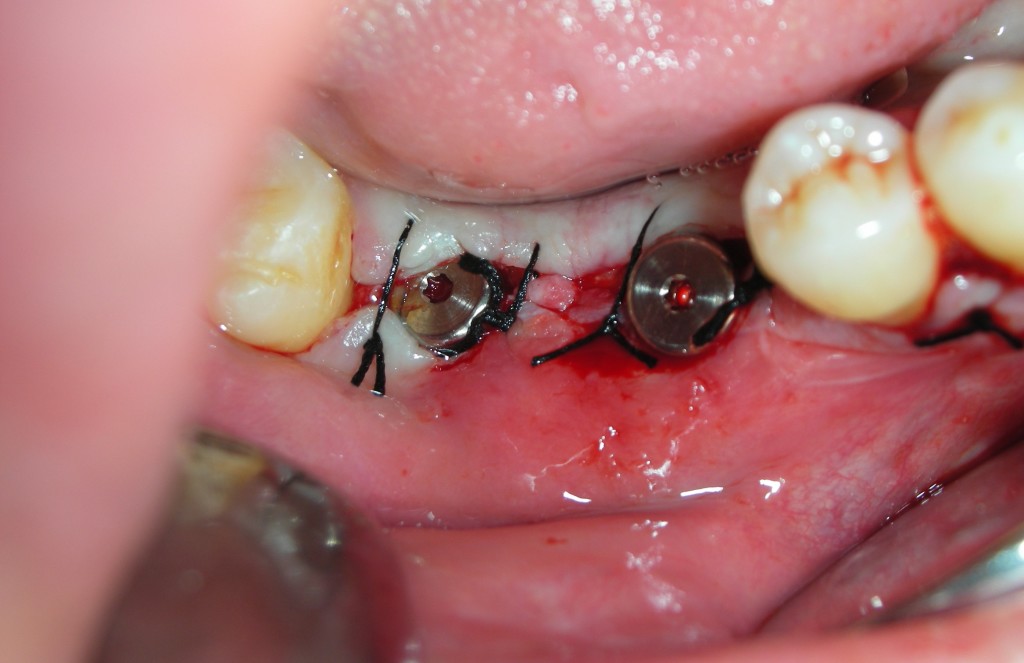
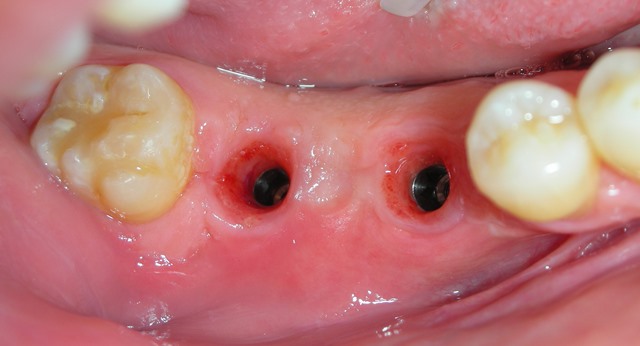
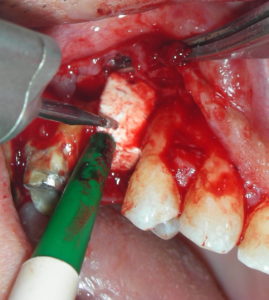
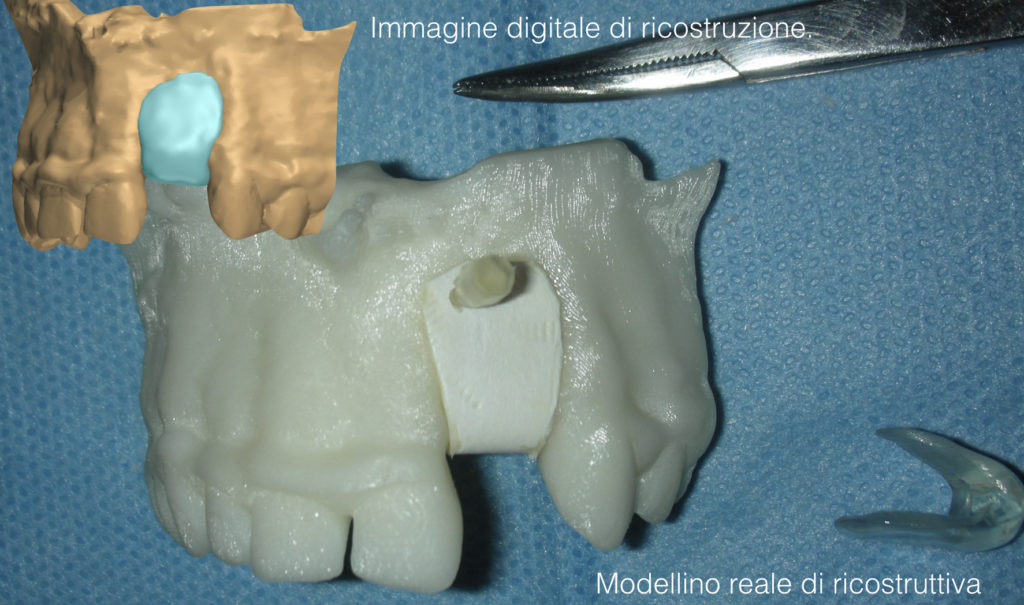
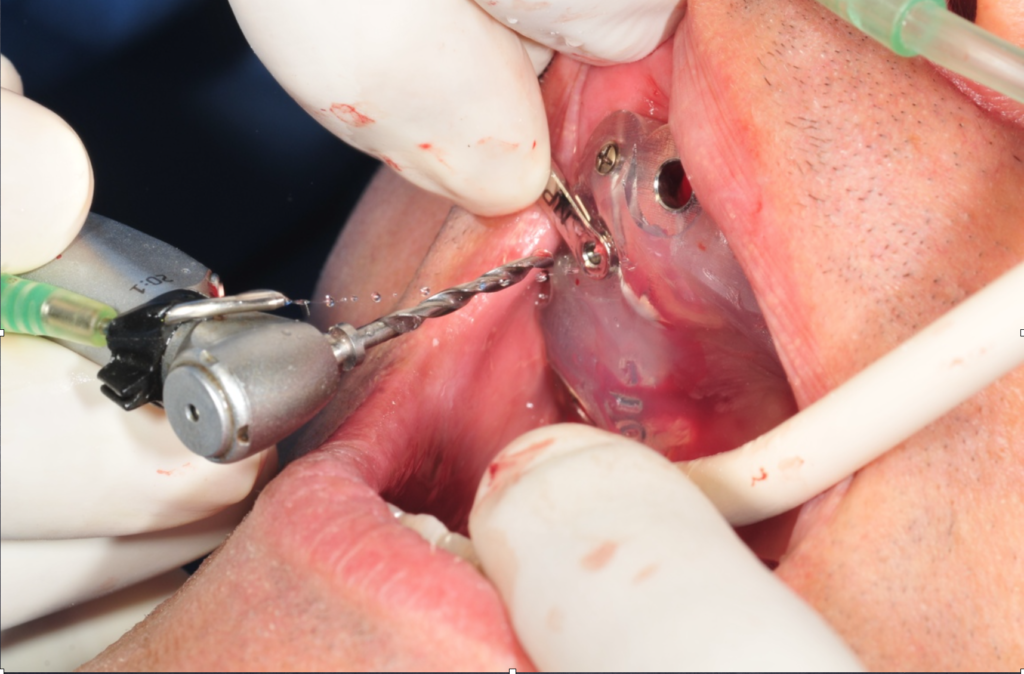
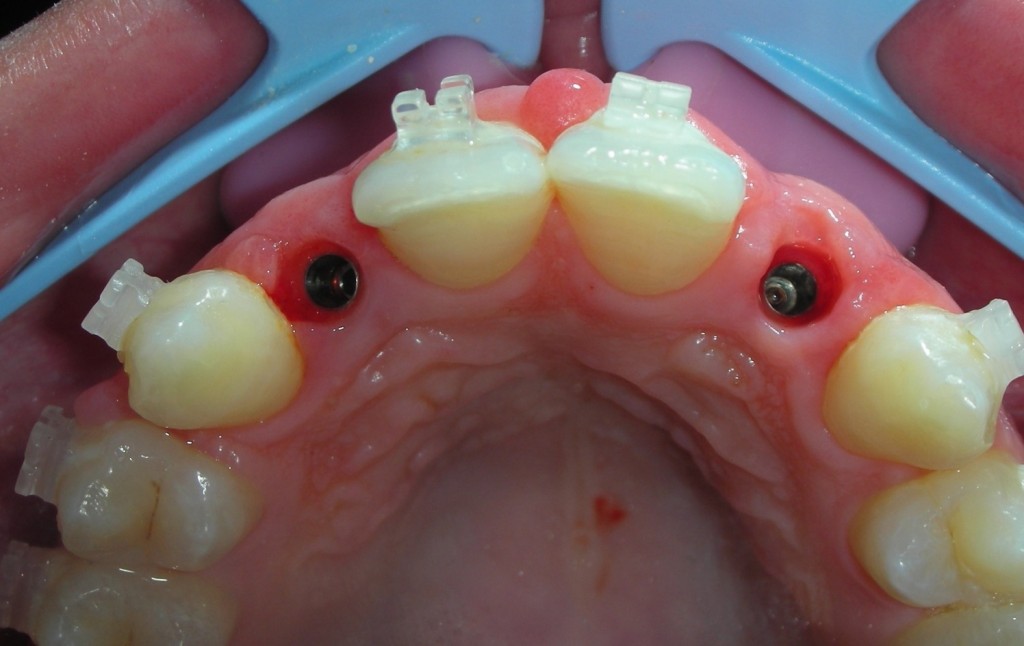
Quindi alla luce di queste prime considerazioni. Nel nostro caso, visto il volume da rigenerarare, e le condizioni di rischio estetico già presenti, la nostra scelta forse dovrebbe orientarsi, verso una tecnica a due step, con innesto osseo mediante prelievo intra orale dalla branca montante mandibolare, e contestuale prelievo di particolato. L’innesto potrà essere opportunamente fissato al sito ricevente, suturato e lasciato “riposare” per circa 6 mesi. Ad avvenuta integrazione si procederà con il posizionamento dell’impianto mediante guida di una dima chirurgica.
4. L’IPOTESI DEL PIANO DI TRATTAMENTO RAZIONALE
Divideremo per semplicità la nostra ipotesi del piano di trattamento in punti così da facilitare i visitatori del blog ad intervenire, suggerire, avanzare dubbi, così da ridurre ancora di più le nostre incertezze.
- Utilizzo di collutorio alla clorexidina 0,2% per un minuto e infiltrazione di anestetico al sito donatore e ricevente.
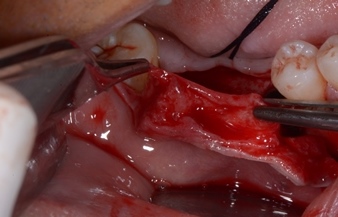
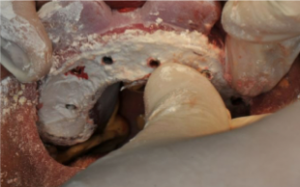
- Apertura di un lembo: incisione mediocrestale con estensione mesiale intrasulculare, e scarico distale all’elemento 2.2, a spessore totale.
- Prelievo dalla branca mandibolare, del blocco osseo, e del particolato, mediante tecnica piezosurgery, e conservazione in acqua fisiologica.
- Preparazione del sito ricevente, apertura degli spazi midollari
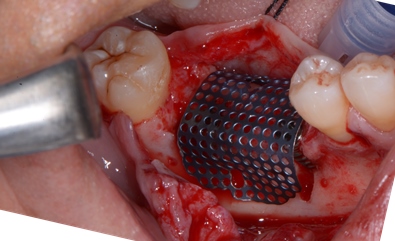
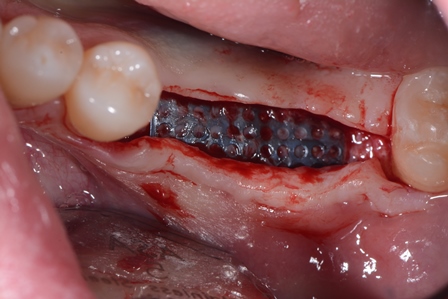
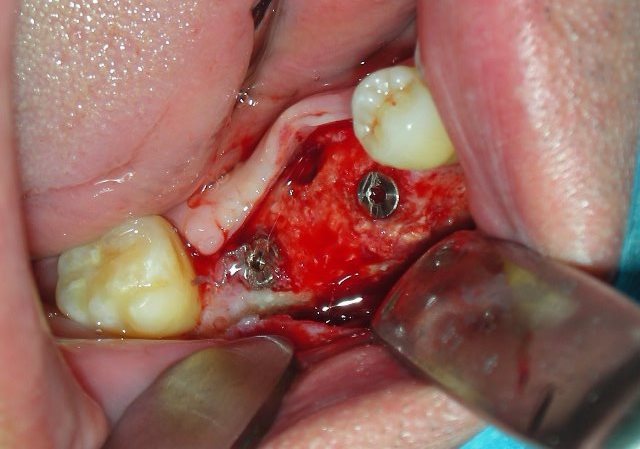
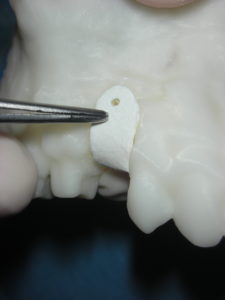
- Modellazione del blocco osseo al difetto. Fissazione con viti di osteosintesi e correzioni morfologiche dell’innesto.
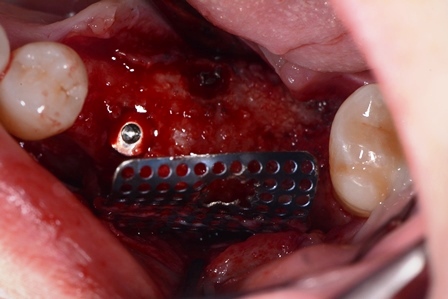
- lembo connettivale peduncolato palatino secondo Khoury F. (2). A copertura del difetto.
- Incisione periostale orizzontale, di rilascio del lembo, se necessario.
- Sutura a materassaio orizzontale e a punti staccati.
Letture consigliate:
- 1.Fouad khoury. Innesti ossei in implantologia Quintessenza.
- 2.Carl E. Misch. Implantologia contemporanea Elsevier.
- 3.M. Merli vol 1 Terapia implantare
1 Kleinheinz J. Buchter A., Kruse- Losler B, et all. Incision design in implant dentistry based on vascularization of the mucosa. Clin Oral implants Res 2005; 16:518-23.
2 khoury F, Happe A. Soft tissue management in Oral implantology: a review of surgical tecniques for shaping an esthetic and functional peri-implant soft tissue structure. Quintessenza INT 1998; 49:696-77
5. DISCUSSIONE DEL CASO ATTRAVERSO IL BLOG



![image[25]](https://www.idiagnosi.it/wp-content/uploads/2013/02/image25.jpeg)
![image[1]](https://www.idiagnosi.it/wp-content/uploads/2013/02/image1-300x278.jpeg)
![image[2]](https://www.idiagnosi.it/wp-content/uploads/2013/02/image2-300x225.jpeg)
![image[6]](https://www.idiagnosi.it/wp-content/uploads/2013/02/image6-300x170.jpeg)
![image[7]](https://www.idiagnosi.it/wp-content/uploads/2013/02/image71-300x229.jpeg)
![image[8]](https://www.idiagnosi.it/wp-content/uploads/2013/02/image8-300x260.jpeg)
![image[9]](https://www.idiagnosi.it/wp-content/uploads/2013/02/image9-300x268.jpeg)
![image[4]](https://www.idiagnosi.it/wp-content/uploads/2013/02/image4-300x233.jpeg)
![image[5]](https://www.idiagnosi.it/wp-content/uploads/2013/02/image5-300x270.jpeg)
![image[11]](https://www.idiagnosi.it/wp-content/uploads/2013/02/image111-300x273.jpeg)
![image[12]](https://www.idiagnosi.it/wp-content/uploads/2013/02/image12-300x268.jpeg)
![image[19]](https://www.idiagnosi.it/wp-content/uploads/2013/02/image19-300x178.jpeg)
![image[23]](https://www.idiagnosi.it/wp-content/uploads/2013/02/image23-300x236.jpeg)
![image[13]](https://www.idiagnosi.it/wp-content/uploads/2013/02/image13-300x248.jpeg)
![image[20]](https://www.idiagnosi.it/wp-content/uploads/2013/02/image201-e1377515784306-300x214.jpeg)